Бронхиальная астма у триггеры астмы
Бронхиальная астма у триггеры астмы
Бронхиальная астма
Астма одно из самых распространенных заболеваний на Земле, около 300 миллионов человек во всем мире больны астмой. Астма представляет собой хроническое воспалительное заболевание бронхов, ведущее к повышенной реакции на неспецифические раздражители и сужению бронхов из-за спазма мышц, отечности стенок бронхов или образования мокроты. Симптомы астмы изменчивы, состояние астматика может улучшаться или ухудшаться в течение достаточно короткого времени. Чаще всего в основе астматического воспаления бронхов лежит аллергия, но это не единственная причина астмы.
Факторы, способствующие развитию астмы:
- Генетическая предрасположенность
- Ожирение
- Мужской пол (у детей)
- Контакт с аллергенами
- Возможно перенесенные в детстве вирусные инфекции: респираторно-синцитиальный вирус, парагрипп, корь
- Профессиональные вредности
- Курение табака
- Курение матери во время беременности и пассивное курение в младенчестве
- Искусственное вскармливание
Симптомы подозрительные в отношении бронхиальной астмы:
- Эпизоды кашля преимущественно в ночное время
- Рецидивирующие эпизоды сухих хрипов
- Рецидивирующие эпизоды затруднения дыхания
- Рецидивирующие эпизоды тяжести в грудной клетке
Симптомы астмы изменчивы, ухудшение обычно наблюдается в вечернее и ночное время, при контакте с определенными веществами (триггерами), в сезон цветения, во время ОРВИ, при физической нагрузке.
Если у Вас имеются подобные симптомы, необходимо обратиться к врачу для обследования на предмет бронхиальной астмы.
Диагностика:
Для постановки диагноза бронхиальной астмы необходима оценка врачом жалоб, истории заболевания, результатов осмотра.
Обязательно всем пациентам проводится исследование функции внешнего дыхания (спирометрия) до и после приема бронхорасширяющего препарата.
По решению врача проводятся:
- Обследование для выявления аллергии: кожные пробы или исследование специфических иммуноглобулинов Е к предполагаемым аллергенам в крови.
- Исследование функции дыхания до и после сужающих бронхи веществ.
- Рентгенограмма грудной клетки.
На сегодняшний день при выполнении пациентом всех рекомендаций врача возможно достижение полного контроля над симптомами астмы, что означает практически полное отсутствие симптомов. Однако излечения астмы достичь, как правило, не удается.
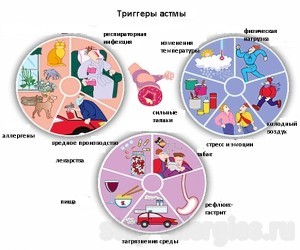
Ограничение действия триггеров:
Триггерами называются любые факторы, ухудшающие течение астмы, очевидно, что эти факторы астматик по возможности должен избегать.
К триггерам астмы относятся:
- Аллергены (включая домашнюю пыль, шерсть животных, пыльцу)
- Ирританты (включая табачный дым и различные химикаты)
- Респираторные инфекции
- Перепады температур
- Физическая нагрузка
- Эмоциональный стресс
- Лекарства (β-блокаторы и НПВС у некоторых пациентов)
Взаимодействуя с врачом, следует стремиться к идентификации персональных триггеров и составлению планов по избежанию их воздействия.
Воздействия некоторых факторов Вы можете полностью избежать, а именно:
курение, прием определенных лекарств, содержание домашних животных
Риск пагубного воздействия других триггеров возможно минимизировать.
Так как наиболее частой формой аллергии является бытовая, необходимо соблюдать следующие меры предосторожности в быту:
- Используйте противоаллергенное постельное белье и принадлежности
- Раз в неделю стирайте постельные принадлежности в горячей воде
- Уберите ковры
- Во время Вашего отсутствия домочадцам следует истребить тараканов и использовать акарициды для борьбы с клещом домашней пыли
- В сезон цветения закрывайте окна и двери, по возможности находитесь в помещении
Перед физической нагрузкой используйте бронхорасширяющие препараты, кромогликаты или антагонисты лейкотриенов
Ежегодно прививайтесь от гриппа (ссылка)
Лекарства для лечения бронхиальной астмы
Лекарства для лечения астмы представлены преимущественно устройствами в виде аэрозолей и ингаляторов сухого порошка, растворами для ингаляций через небулайзер, некоторые препараты выпускаются в формах для приема внутрь.
Начальное пользование ингалятором требует внимательного изучения инструкции, тренировки и обязательной оценке врачом техники ингаляции.
- Короткого действия (β2-агонисты, м-холиноблокаторы, и их комбинации), используется по потребности для быстрого купирования симптомов астмы, не подходят для регулярного использования.
- Длительного действия (β2-агонисты (сальметерол, формотерол)), обеспечивают эффект расширения бронхов до 12 часов, но так как не обладают противовоспалительным действием никогда не назначаются изолированно, а только в комбинации с ингаляционными глюкокортикостероидами.
- Ингаляционные глюкокортикостероиды (ИГКС)-(бекламетазон, флунизолид, будесонид, флютиказон)-основа лечения бронхиальной астмы, поскольку ликвидируют воспаление в дыхательных путях. Мгновенно не облегчают симптомы астмы, эффект от их регулярного приема становится заметен в лучшем случае через неделю от начала приема. Именно с ИГКС связаны все опасения пациентов о возможных побочных эффектах от гормонов и формировании зависимости. Благодаря местному действию побочные эффекты ИГКС слабо выражены, и проявляются в основном кандидозом (молочницей) полости рта, который легко предотвратить полосканием и/или использованием спейсера, а также охриплостью голоса, которая требует подбора других ИГКС.
Выбор стратегии лечения:
Астма подразделяется на персистирующую и интермиттирующую. Интермиттирующая бронхиальная астма характеризуется частотой дневных симптомов не более 2-х раз в неделю, частотой ночных симптомов не более 2-х раз в месяц, отсутствием влияния астмы на повседневную активность. При интермиттирующей астме возможен прием только бронхорасширяющих препаратов по потребности без противовоспалительной терапии. Большая частота симптомов соответствует персистирующей астме и подлежит обязательному лечению базисными препаратами. В зависимости от тяжести астмы врач назначает те или иные препараты.
Цель лечения астмы — достижение контроля над астмой. Под полным контролем над симптомами астмы понимают: частоту дневных симптомов не более 2 в неделю, частоту использования препаратов по потребности не более 2-х в неделю, отсутствие ночных симптомов, нормальные показатели спирометрии. Контроль астмы оценивается по дневнику пациента, на основании опроса пациента, на основании заполнения специальных опросников, показателей пикфлоуметрии и спирометрии.
Пикфлоуметр представляет собой портативный прибор для измерения пиковой (максимальной) скорости выдоха. Пациенту следует утром и вечером самостоятельно измерять показатели пикфлоуметрии, изменения и колебания этих показателей позволяют предсказать и оценить ухудшения контроля астмы.
Планы по ведению астмы:
Успех лечения астмы зависит от сотрудничества врача и пациента, в идеальном варианте врач составляет план действий для пациента, включающий регулярный прием лекарств, действия при ухудшении контроля, действия при развитии обострения.
Если контроля астмы не удается достичь, лекарственная терапия усиливается, при достижении и сохранении контроля астмы в течение трех месяцев объем лекарственной терапии может быть снижен.
Беременность и астма
Астма не является противопоказанием к беременности, а беременность не является противопоказанием к противоастматическим препаратам. Возможно, что с наступлением беременности врач скорректирует принимаемые Вами препараты, но важно продолжать базисное лечение и поддерживать контроль астмы на протяжении всей беременности.
Обострения астмы
Обострение бронхиальной астмы — эпизод прогрессирующего усиления одышки, кашля, хрипов, тяжести в грудной клетке или комбинация этих симптомов. Обострения могут быть жизнеугрожающими и требовать немедленной помощи. Ваш доктор должен помочь Вам составить письменный план действий на случай обострения, включающий увеличение дозы бронхорасширяющих, использование небулайзера, прием глюкокортикостероидов в таблетках. Однако если симптомы не улучшаются или имеются признаки тяжелого обострения (неэффективность бронхорасширяющих, невозможность говорить, ходить, изменение цвета кожных покровов, учащение сердечных сокращений) не медлите — вызывайте скорую медицинскую помощь.
Бронхиальная астма у триггеры астмы
Болезни, консультации, диагностика и лечение
Причины бронхиальной астмы и механизмы ее развития
Бронхиальная астма – болезнь воспалительной природы. Она имеет хроническое течение и связана с непостоянной бронхиальной обструкцией, то есть временным сужением бронхов. Клинически это проявляется приступами одышки, удушья, кашля, возникающими чаще всего ночью или ранним утром.
Бронхиальная астма – распространенное заболевание. Им страдают до 10% населения, а среди детей – до 15%. Чаще болеют мальчики в возрасте младше 10 лет и взрослые женщины.
Почему возникает бронхиальная астма? Прежде всего нужно понять, что она бывает неаллергическая и аллергическая. Эти формы имеют разные причины и механизмы развития.
Причины заболевания
Истинные причины возникновения бронхиальной астмы изучены недостаточно. Медики говорят о факторах риска и триггерах заболевания.
Предрасполагающие факторы
Факторы риска – условия, определяющие саму вероятность развития болезни. Основные из них:
- наследственная предрасположенность;
- контакт с аллергеном.
Бронхиальная астма часто связана с генетическим дефектом. Это доказывается тем, что существуют наследственные заболевания, сопровождающиеся комплексом признаков, в том числе и обратимой бронхиальной обструкцией:
- повышенное образование IgE (иммуноглобулинов Е) – особого класса антител, отвечающих за развитие аллергических реакций; сопровождается атопической бронхиальной астмой, аллергическим ринитом и конъюнктивитом;
- аспириновая триада – врожденная патология, характеризующаяся приступами удушья, полипозом носа, непереносимостью аспирина;
- гиперчувствительность дыхательных путей – склонность к их спазму под действием незначительных внешних воздействий или физической нагрузки;
- гипербрадикининемия – генетически обусловленная избыточная секреция брадикинина – одного из веществ, участвующих в воспалительном и аллергическом процессе.
Генетические изменения сопровождаются поражением бронхов. Дыхательные пути при этом отвечают спазмом на действие триггеров, которые у здорового человека не вызовут никаких симптомов.
Наследственная предрасположенность имеется примерно у половины больных. Считается, что при болезни одного из родителей вероятность рождения больного ребенка составляет 20 – 30%. Если больны и мать, и отец, их ребенок будет страдать астмой с вероятностью 75%.
Контакт с аллергеном является фактором риска болезни, но не триггером. Наибольшее значение из аллергенов имеют частицы клещей, живущих в домашней пыли, споры плесени, пыльца, частицы шерсти и слюны некоторых животных, пух птиц, пищевые и лекарственные вещества.
Кроме этих двух факторов, у детей предрасполагают к развитию астмы следующие:
- недоношенность;
- немолодой возраст родителей;
- перенесенные во время беременности вирусные и аллергические заболевания матери;
- раннее искусственное вскармливание;
- болезни желудка и кишечника;
- частые простудные заболевания.
У взрослых повышают вероятность развития болезни следующие условия:
- работа на вредном производстве, связанном с загрязнением вдыхаемого воздуха;
- запыленность, слишком горячий, холодный или сухой воздух;
- контакт с агрессивными химическими веществами в быту;
- острые и хронические болезни дыхательной системы;
- нарушение функции яичников у женщин.
Имеют значение дефекты самих бронхов:
- снижение активности β2-адренорецепторов;
- уменьшение уровня IgA (секреторного иммуноглобулина) и сурфактанта, защищающих легкие от воздействия внешней среды;
- подавление функции некоторых иммунных клеток, призванных бороться с инфекцией.
Пусковые факторы
Триггеры – факторы, непосредственно запускающие развитие болезни. При их отсутствии даже у человека с неблагоприятной наследственностью или постоянно контактирующего с аллергенами, бронхиальная астма может не возникнуть. Триггеры реализуют предрасположенность к болезни.
Провоцирующие факторы бронхиальной астмы разнообразны:
- острые респираторные вирусные инфекции;
- прием бета-адреноблокаторов (анаприлин, атенолол, метопролол, в меньшей степени бисопролол и другие современные селективные средства);
- психологические факторы, сильные или постоянные стрессы;
- резкие запахи;
- активное и пассивное курение;
- заболевания внутренних органов (тиреотоксикоз, гайморит, грыжа пищеводного отверстия диафрагмы и другие).
После действия перечисленных триггерных факторов у предрасположенного к болезни человека возникает бронхиальная астма.
Механизм развития
Патогенез бронхиальной астмы основан на хроническом воспалении. Вследствие особой формы воспаления бронхов они становятся гиперреактивными, то есть излишне чувствительными к разнообразным внешним факторам.
Под влиянием триггерных факторов происходит следующее:
- сокращаются мелкие мышечные волокна в стенке бронхов;
- увеличивается секреция слизи бронхиальными железами;
- возникает отек выстилающей дыхательные пути слизистой оболочки;
- слизистая оболочка «пропитывается» иммунными клетками, этот процесс называется «воспалительная инфильтрация».
Совместно эти процессы вызывают обструктивный синдром, внешне проявляющийся одышкой или удушьем. Так развивается ранняя астматическая реакция. Она вызвана активными веществами, которые выделяются скопившимися в стенках бронхов иммунными клетками – эозинофилами, тучными клетками, лимфоцитами. К этим веществам относят гистамин, простагландины и лейкотриены.
У половины взрослых больных развивается и поздняя астматическая реакция. В очаг воспаления привлекаются все новые клетки – лимфоциты, нейтрофилы, эозинофилы. Вещества, которые они выделяют, могут повреждать клетки слизистой оболочки, поддерживать постоянное воспаление или усиливать его, стимулировать нервные окончания, расположенные в стенке бронхов. К этим веществам относятся лейкотриены, тромбоксаны, фактор активации тромбоцитов.
Особая роль в иммунном воспалении отводится Т-лимфоцитам. Выделяемые ими активные вещества привлекают в стенки бронхов эозинофилы – источник IgE, участвующих в реализации аллергического механизма. Аллергическая бронхиальная астма, иначе называемая атопическая, проявляется повышенной чувствительностью к какому-то одному веществу – аллергену.
Аллерген взаимодействует с IgE, что активирует фосфолипазу, отщепляющую от клеточных оболочек арахидоновую кислоту. Из арахидоновой кислоты образуются в том числе лейкотриены. К ним в стенке бронхов имеются особые рецепторы. Взаимодействуя с ними, лейкотриены вызывают спазм мышц бронхиального дерева и усиливают воспаление. Все это дало основание применять при атопической астме новый класс препаратов – антагонисты лейкотриенов.
Зная, что реакция бронхов при астме бывает ранняя и поздняя, можно лучше понять действие лекарств при этом заболевании. Так, назначение β2-адреномиметиков для профилактики приступов подавляет только раннюю фазу. Ингаляционные глюкокортикоиды угнетают позднюю реакцию. Некоторые другие препараты, например, кромоны, действуют на обе стадии астматического процесса в бронхах.
Более подробно об особенностях патогенеза можно прочитать здесь.
Посмотрите видео-анимацию, где очень наглядно показано развитие бронхиальной астмы.
[…] появление удушья или кашля внешние факторы – неинфекционные аллергены. К ним […]
Posted on Январь 18th, 2016
Обычно бронхиальная астма проявляется приступами удушья или затрудненного дыхания, когда больному труднее сделать выдох, чем вдох.
Бронхиальная астма у триггеры астмы
Согласно современным представлениям, бронхиальная астма рассматривается как хроническое воспалительное заболевание дыхательных путей, в котором играют роль многие клетки и субклеточные элементы. Хроническое воспаление вызывает возрастание гиперреактивности дыхательных путей, приводящее к повторяющимся эпизодам одышки, затруднения дыхания, чувству сдавления в груди и кашля, особенно ночью или ранним утром. Эти эпизоды обычно связаны с широко распространенной, но не постоянной бронхиальной обструкцией, которая является обратимой либо спонтанно, либо под воздействием лечения.
Факторы риска возникновения бронхиальной астмы
Различают внешние и внутренние факторы, способствующие развитию астмы (индукторы).
ВНЕШНИЕ факторы, способствующие развитию бронхиальной астмы у предрасположенных к этому людей: домашние аллергены: домашняя пыль, аллергены животных, аллергены тараканов, грибы, внешние аллергены: пыльца, грибы, профессиональные сенсибилизаторы, курение (пассивное и активное), воздушные поллютанты, респираторные инфекции.
Домашний клещ. Несмотря на то, что аллергены домашнего клеща находятся в частицах, которые слишком велики для того, чтобы проникать в дыхательные пути, существуют доказательства, что домашние клещи являются наиболее распространенным бытовым аллергеном, ассоциированным с бронхиальной астмой во всем мире.
Аллергены домашнего клеща присутствуют во всех частях тела клеща, секрете и продуктах жизнедеятельности. Основными видами домашнего клеща являются клещи-пироглифиды, которые обычно представляют 90% видов клеща домашней пыли в районах с умеренным климатом. Условиями роста являются температура от 22 до 26°С и относительная влажность выше 55%.
Аллергены животных. Домашние теплокровные животные являются источниками аллергенов, находящихся в секретах (слюне), экскретах (например, моче) и слущенном эпителии.
Аллергены кошек являются мощными сенсибилизаторами дыхательных путей. Основной аллерген – белок (Fel d1) — обнаружен на шкуре кошек, в секрете сальных желез и в моче. Этот аллерген благодаря маленьким размерам частиц легко переносится по воздуху и вызывает быстрое возникновение респираторных симптомов у людей, сенсибилизированных к кошкам, при попадании в помещение, где содержатся кошки.
Собаки продуцируют два важных аллергенных протеина — Can f1 и Can f2. Характеристики аллергенов собаки являются такими же, как и у кошек. Аллергическая сенсибилизация к собакам не так распространена, как сенсибилизация к другим млекопитающим.
Аллерген таракана. В некоторых районах и среди некоторых этнических групп сенсибилизация к аллергенам тараканов может быть такой же распространенной, как сенсибилизация к аллергенам клещей домашней пыли. Наиболее распространенными видами тараканов являются американский,немецкий, азиатский, австралийский и коричневополосочный тараканы.
Грибы. Плесневые и дрожжевые грибы могут играть роль бытовых аэроаллергенов. Наиболее распространенными грибами в помещениях являются Penicillium, Aspergillus, Cladosporiumи Candida.
Наиболее распространенными внешними аллергенами, вызывающими бронхиальную астму у предрасположенных людей, являются пыльца и грибы.
Пыльца. Аллергены пыльцы, вызывающие бронхиальную астму, в основном находятся в пыльце деревьев, трав и сорняков. Концентрация пыльцы в воздухе различается в зависимости от месторасположения и атмосферных условий, но в целом пыльца деревьев преобладает ранней весной, пыльца трав — поздней весной и летом и пыльца сорняков — в течение лета и осени.
Грибы. Плесневые и дрожжевые грибы могут играть роль аэроаллергенов (переносимых по воздуху вне помещений). Alternaria и Cladosporium(которые также являются и бытовыми аэроаллергенами внутри помещений) являются единственными грибами, которые были установлены как факторы риска для бронхиальной астмы.
Постоянно пополняемый список в настоящее время включает как минимум 361 профессиональное вещество, имеющее отношение к профессиональной бронхиальной астмы.
Профессиональные сенсибилизаторы обычно классифицируются в соответствии с молекулярным весом. Высокомолекулярные вещества, вероятно, сенсибилизируют людей и становятся причиной обострения бронхиальной астмы. Другим примером является острое воздействие раздражающих газов на рабочем месте или в результате несчастного случая, которое может индуцировать длительно сохраняющуюся гиперреактивность дыхательных путей.
Сжигание табака, являющееся наиболее распространенным источником бытовых ирритантов, приводит к появлению обширной и комплексной смеси газов, испарений и частиц.
Пассивное курение. Табачный дым, исходящий от курильщика, имеет большее термическое и токсическое воздействие, чем дым, вдыхаемый курящим человеком, и поэтому обладает более сильным раздражающим влиянием на слизистую респираторного тракта.
Активное курение. Существуют подтверждения того, что активное курение является фактором риска для развития бронхиальной астмы. Однако активное курение связано с более значительным снижением функции легких у людей, страдающих бронхиальной астмой, усилением тяжести бронхиальной астмы и слабым ответом на лечение бронхиальной астмы.
Респираторные инфекции имеют сложную взаимосвязь с бронхиальной астмой. Эпидемиологические данные подтверждают, что острые респираторные вирусные инфекции вызывают обострения бронхиальной астмы как у взрослых, так и у детей. Наиболее распространенным респираторным вирусом у младенцев является респираторно-синцитиальный вирус (РСВ). Вирус парагриппа также является важной причиной бронхиолитов и крупа у младенцев, в то время как распространенные вирусы простуды, такие как риновирусы, являются основными триггерами обострений у более старших детей и взрослых, страдающих бронхиальной астмой.
Бактериальные инфекции, особенно Chlamydiapneumoniae, у младенцев предположительно играют важную роль в развитии бронхиальной астмы в более позднем периоде их жизни. В некоторых исследованиях была показана связь между вирусными респираторными инфекциями (особенно РСВ-бронхиолитами в раннем периоде жизни) и последующим развитием бронхиальной астмы или развитием нарушения функции легких, включая гиперреактивность дыхательных путей в более поздний период.
Существуют определенные доказательства того, что пищевая аллергия в младенческом возрасте приводит к развитию бронхиальной астмы. У детей с пищевыми энтеропатиями и колитами в дальнейшем отмечается более высокий уровень развития бронхиальной астмы, что, скорее, указывает на предрасположенность к развитию аллергии, чем свидетельствует о том, что пища действительно вызывает бронхиальную астму.
ВНУТРЕННИЕ факторы или генетическая предрасположенность к развитию бронхиальной астмы.
Существуют веские доказательства того, что бронхиальная астма является наследственным заболеванием. Большое количество исследований продемонстрировали более высокий уровень распространенности бронхиальной астмы и связанного с бронхиальной астмой фенотипа у детей, чьи родители страдают бронхиальной астмой, по сравнению с детьми, чьи родители не страдают бронхиальной астмой.
Генетический контроль иммунной реакции. Гены, локализованные в лейкоцитарном антигенном комплексе человека (HLA), могут у некоторых людей определять специфичность иммунной реакции на общие аэроаллергены. Генный комплекс HLA локализован в хромосоме 6р и состоит из генов класса I, класса II и класса III (включая гены с высоким полиморфизмом для HLA молекул класса I и класса II) и других, таких как гены для фактора некроза опухоли (TNF-cc).
Генетический контроль провоспалительных цитокинов. В хромосомах 11, 12, 13 обнаружено несколько генов, имеющих важное значение для развития атопии и бронхиальной астмы. В хромосоме 12 находятся гены, кодирующие интерферон-у, фактор роста тучных клеток, инсулиноподобный фактор роста и конститутивную форму синтетазы оксида азота. Некоторые гены, локализованные на длинном плече хромосомы 5q, могут играть важную роль в развитии и прогрессировании воспаления, связанного с бронхиальной астмой или атопией. В первую очередь это относится к генам, кодирующим цитокины, интерлейкины (IL-3, IL-4, IL-5, IL-9, IL-12 (р-звено), IL-13) и гранулоцитарно-макрофагальный колониестимулирующий фактор.
Атопия определяется как способность организма к выработке повышенного количества IgE в ответ на воздействие аллергенов окружающей среды и выявляется по возрастанию уровня общего или специфического IgE в сыворотке, положительным результатам кожного прик-теста со стандартизированными аллергенами, наиболее распространенными в соответствующей географической зоне. Атопия является наиболее важным внутренним фактором, предрасполагающим людей к развитию бронхиальной астмы.
Гиперреактивность дыхательных путей
Гиперреактивность дыхательных путей, т.е. состояние, при котором просвет бронхов сужается слишком легко или слишком мощно в ответ на провоцирующие вещества, является фактором риска для бронхиальной астмы. Это состояние имеет наследственный компонент и тесно связано с уровнем IgE в сыворотке и воспалением дыхательных путей.
В детском возрасте мальчики болеют бронхиальной астмой чаще, чем девочки. Однако вероятность повышенного риска развития бронхиальной астмы вызывается более узким просветом дыхательных путей, повышенным тонусом бронхиального дерева и, возможно, более высоким уровнем IgE. Различие исчезает после 10 лет, когда отношение диаметр/длина бронхов становится одинаковым в обеих половых группах. В пубертатном периоде и в дальнейшем бронхиальная астма развивается чаще у девочек, чем у мальчиков. Распространенность бронхиальной астмы у взрослых выше среди женщин, чем среди мужчин.
ФАКТОРЫ, КОТОРЫЕ ВЫЗЫВАЮТ ОБОСТРЕНИЕ БРОНХИАЛЬНОЙ АСТМЫ И/ИЛИ СПОСОБСТВУЮТ ПЕРСИСТЕНЦИИ СИМПТОМОВ
Триггеры- это факторы риска, которые вызывают обострение бронхиальной астмы путем стимуляции воспаления и провоцирования острого бронхоспазма или того и другого. Они включают длительное воздействие причинных факторов (аллергены или профессиональные агенты), к которым уже сенсибилизированы дыхательные пути пациента с бронхиальной астмой.
К триггерам относят также воздействие физической нагрузки, холодного воздуха, раздражающих газов, изменения погоды и чрезмерные эмоциональные нагрузки. Они не могут привести к началу бронхиальной астмы, однако они ведут к обострению бронхиальной астмы при своем воздействии.
У сенсибилизированного пациента как внешние аллергены, так и аллергены помещений могут вызывать обострение бронхиальной астмы. Исследования, проведенные в последнее время, продемонстрировали, что очень малые количества аллергенов способны вызывать обострения бронхиальной астмы и значительные изменения в легких сенсибилизированных людей.
Дети с бронхиальной астмой, имеющие курящих матерей, требуют более активного медикаментозного лечения и более часто поступают в клиники по экстренным показаниям. Обострения бронхиальной астмы могут вызывать другие ирританты, такие как древесный дым, домашние аэрозоли, испаряющиеся органические вещества и аэрополлютанты. Важным фактором, который может играть роль триггера, являются выхлопные газы автомобильного транспорта, особенно на дизельном топливе.
В противоположность слабой доказанности патогенетической роли вирусной инфекции в развитии бронхиальной астмы, точно установлено, что эта инфекция может приводить к обострению заболевания. К этому имеют отношение РСВ, риновирус и вирус гриппа, а риновирус влечет за собой основную часть обострений бронхиальной астмы у детей. Также важна роль инфекций в качестве триггеров бронхиальной астмы у взрослых. Респираторные вирусы могут вызывать обострение бронхиальной астмы с помощью разных механизмов. Вирусные инфекции могут вызывать повреждение эпителия и провоцировать воспаление бронхиального дерева. Другим механизмом является выработка вирус-специфичных IgE-антител. Кроме того, показано, что вирусы могут потенцировать аллергический ответ на аллерген путем усиления высвобождения воспалительных медиаторов и стимуляции каскада воспалительных реакций, характерных для бронхиальной астмы.
Физическая нагрузка и гипервентиляция
Физическая нагрузка является, вероятно, самым распространенным триггером непродолжительных эпизодов появления симптомов бронхиальной астмы. Механизмы обструкции, вызванной физической нагрузкой, преимущественно связаны с изменениями слизистой дыхательных путей, с сопутствующей гипервентиляцией, которая приводит к охлаждению или перегреванию бронхиального дерева, или с изменениями осмолярности жидкости, находящейся на слизистой респираторного тракта. Физическая нагрузка является специфическим стимулом для людей с бронхиальной астмой, так как она редко приводит к обструкции у людей, не страдающих бронхиальной астмой.
Нежелательные погодные условия, такие как низкие температуры, высокая влажность и эпизоды загрязнения атмосферы вследствие погодных условий, связаны с обострениями бронхиальной астмы. Эпидемии обострений бронхиальной астмы, связанные с грозами, могут быть обусловлены возрастанием концентрации аллергенных частиц.
Широко распространено мнение, что аллергические реакции на пищу являются распространенными триггерами бронхиальной астмы, хотя трудно найти этому документальные подтверждения. Некоторые пищевые субстанции, включая салицилаты, пищевые консерванты, натриевый глютамат могут вызывать появление симптомов бронхиальной астмы. Консерванты в некоторых напитках и пищевых продуктах содержат метаб и сульфит, из которого может высвобождаться достаточное количество двуокиси серы для того, чтобы спровоцировать бронхоконстрикцию.
Примерно у 4-28% взрослых с бронхиальной астмой (особенно у имеющих назальные полипы и синуситы) обострение астмы может вызываться НПВП. У большинства этих пациентов симптомы бронхиальной астмы впервые появляются на третьем-четвертом десятилетии жизни. Однажды возникшая непереносимость НПВП сохраняется на протяжении всей жизни.
Бета-блокаторы могут провоцировать бронхоспазм у пациентов с бронхиальной астмой вследствие блокады рецепторов, которые становятся нечувствительными к эндогенным катехоламинам. Лекарственные препараты или вещества, которые могут индуцировать бронхоспазм: аспирин, бета-блокаторы, кокаин, рентгеноконтрастные вещества, дипиридамол, героин, гидрокортизон, IL-2, аэрозоли (беклометазон, пентамидин, пропелленты), нитрофурантоин (острый бронхоспазм), НПВП, пропафенон, протамин, винбластин/митомицин.
Эмоциональный стресс может быть пусковым фактором в развитии обострений бронхиальной астмы, так как экстремальные проявления смеха, плача, ярости или страха могут привести к гипервентиляции и гипокапнии, что может вызвать сужение бронхиального дерева. Приступы паники, которые бывают у людей, страдающих бронхиальной астмой, приводят к такому же эффекту.