Фотодерматит у детей
Лечение стрептодермии у детей
Стрептодермия у детей
Стрептодермия является стрептококковым поражением кожи. Она часто поражает именно детей, ведь их иммунная система сформирована не до конца, а при тесном контакте в закрытых детских коллективах (через одежду, прикосновения, игрушки) инфекция распространяется очень быстро.
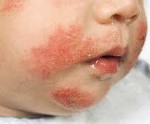
Инкубационный период заболевания насчитывает около семи дней, после чего у ребенка может появиться кожный зуд, повыситься температура тела, увеличиться лимфатические узлы. Главным симптомом стрептодермии у детей является появление на коже небольших (размером со спичечную головку) прозрачных пузырьков с жидкостью, окруженных красным кольцом. Со временем эти пузырьки превращаются гнойники, а кожа вокруг отслаивается чешуйками.
Нашли ошибку в тексте? Выделите ее и еще несколько слов, нажмите Ctrl + Enter
Лечение стрептодермии у детей
Первостепенной задачей лечения стрептодермии у детей является устранение фактора патогенности – бактерии стрептококка, а также повышение иммунитета ребенка. Лечат больных в кожно-венерологических диспансерах. Поскольку стрептодермия – чрезвычайно заразное заболевание, пациентов изолируют в отдельные палаты. Помещение, где находится больной, необходимо ежедневно убирать с применением дезинфицирующих средств, хорошо проветривать и кварцевать. У больного ребенка должны быть свои посуда, постельное белье и другие предметы личной гигиены.
Если кожа сильно зудит, необходимо ежедневно подстригать ногти, а кожу вокруг гнойников смазывать спиртовой настойкой йода. Когда стрептодермия поражает обширную площадь кожи, рекомендуется временно воздержаться от водных процедур. Вместо этого нужно часто менять постельное белье и одежду.
Медикаментозное лечение предусматривает употребление антибактериальных средств, например, амоксициллина.
Повысить иммунитет поможет приём витаминов и витаминосодержащих препаратов. Современная медицина использует лазерное лечение стрептодермии (ВЛОК). Используется также лечение теплом и холодом. Теплые примочки и согревающие компрессы помогают быстрее вскрывать гнойные пузыри, а холодные – уменьшают воспаление и уменьшают активность бактерий стрептококка.
В лечении стрептодермии активно используют массаж, помогающий удалить омертвевшие клетки кожи и повысить её эластичность. Также это способствует расширению кровеносных сосудов и выведению из сальных желез излишних выделений.
Необходимо помнить, что, накладывая на пораженные места примочки, нужно следить, чтобы они не нагревались и не высыхали. Менять примочки нужно спустя каждые 15 минут. У детей стрептодермию лечат свинцовой водой, раствором борной кислоты и резорцинолом.
Для успокоения воспаленной кожи применяют различные присыпки, подсушивающие, охлаждающие и снимающие зуд. Для таких целей используют пудру из крахмала, тальк, окись цинка, белую глину (наносят с помощью ватного тампона).
Более сильным эффектом обладают салициловые мази и пластыри. При небольшой площади пораженной кожи водные процедуры полезно проводить с серным, дегтярным или резорциновым мылом. Чтобы подсушить гной, вытекающий из лопнувших пузырей, их смазывают йодом или зеленкой.
Если у ребенка стрептодермия переходит в хроническую форму, может понадобиться хирургическое лечение с удалением омертвевших тканей и пораженных участков кожи. Также иногда пузыри вскрывают стерильной иглой, а сверху накладывают повязки с антисептическими растворами. Широко применяют в лечении стрептодермии у детей и фитотерапию. Палочку стрептококка убивают такие растения как репейник, лук, чеснок и тысячелистник. Отвары, настои и мази на основе лекарственных растений используют для приготовления примочек, компрессов, присыпок и мазей.
Стрептодермией называется острое заболевание кожи (стрептококковое импетиго), провоцирует которое бактерия стрептококка. Вследствие её патогенного действия кожа человека покрывается различными образованиями, например, гнойными высыпаниями, приобретающими вид пятен округлой формы. Они имеют розоватый цвет и шелушатся.
В тяжелых случаях стрептодермии можно накладывать примочку из листьев и зеленых желудей дуба, перекрученных с помощью мясорубки. Использовать можно и настой коры дуба. Как известно, это дерево обладает сильным антисептическим и ранозаживляющим эффектом.
Информация на сайте предназначена для ознакомления и не призывает к самостоятельному лечению, консультация врача обязательна!
Фотодерматит
Если после того, как вы позагорали на солнце, кожа лица (реже туловища, рук и ног) покраснела, покрылась волдырями и начала чесаться – вероятнее всего у вас фотодерматит.
Фотодерматит или "аллергия на солнце"
Фотодерматиты (фотодерматозы) — заболевания, обусловленные повышенной чувствительностью кожи к солнечным лучам.
Фотодерматит: лечение и профилактика
Что делать если в отпуске после загара под южным , теплым солнышком на коже появились волдыри, покраснение, зуд и шелушение? И как этого избежать? В народе фотодерматит нередко называют «аллергией на солнце».
Как защитить кожу летом
Предотвратить или, по крайней мере, уменьшить возможность неблагоприятных последствий солнечного облучения поможет мазь Радевит®, она смягчает, увлажняет, защищает, заживляет кожу, устраняет солнечные ожоги, позволяет быстро справиться с шелушением. Применять ее можно 2-3 раза в день
Псориаз: полезные советы для больных
Одежда может в некоторой степени давить на кожу, что может спровоцировать появление новых высыпаний, поэтому выбирайте легкую, просторную, хлопчатобумажную.
Антицитокиновая терапия псориаза
Современные средства и методы общего лечения больных псориазом включают фотохимиотерапию (ФХТ, ПУВА-терапию), метотрексат, циклоспорин А, ароматические ретиноиды, кортикостероиды.
Что можно и чего нельзя при псориазе
Успешное лечение псориаза во многом зависит от соблюдения диетического режима, который должен быть физиологически полноценным по энергоценности, содержанию жиров и углеводов.
Методы лечения псориаза: лечебные ванны
При псориазе хороший эффект дают хвойные, шалфейные ванны и ванны из семян льна. Для их приготовления потребуются экстракты или высушенные растения, которые продаются в аптеках.
Использовать материалы «Медпортала» на других сайтах можно только с письменного разрешения редакции. Пользовательское соглашение.
Правила лечения дерматитов у детей
После рождения ребенка, его организм очень чувствительный к воздействию неблагоприятных факторов внешней и внутренней среды, которые после проникновения в организм провоцируют развитие различных заболеваний инфекционного или неинфекционного происхождения. Распространенным патологическим процессом среди детей, считаются аллергические реакции, которые возникают в результате повышенной чувствительности организма, к какому – либо аллергену. Иммунная система ребенка после рождения недостаточно развита и при попадании в организм аллергена вырабатывает антитела (иммуноглобулин) E (IgE) способствующие выработке гистамина, который провоцирует симптомы аллергии. Наиболее распространенным считаются дерматит у детей, который предоставляет собой большую группу патологических процессов кожи возникающих в результате физиологического, химического, физического воздействия на кожу и организм. По статистике ВОЗ, заболевание встречается у 20% детей разного возраста, имея при этом различные виды, эпидемиологию, симптоматику, лечение.
Дерматит – это группа заболеваний, которые характеризуются воспалительным повреждением кожи и чувствительности организма к различным раздражителям. В группе риска чаще находятся новорожденные дети и дети до 4 лет. Несвоевременное обращение к врачу, может спровоцировать осложнения дерматита, которые способны обрести хроническую форму или спровоцировать присоединение вторической инфекции, что значительно затрудняет течение и лечение болезни.
Классификация заболевания
Учитывая, что детский дерматит предоставляет группу аллергических заболеваний, он имеет несколько разновидностей, которые имеют разную этиологию, локализацию, течение и клиническую картину.
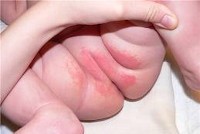
Атопический — рецидивирующее воспалительное заболевание кожи ребенка, которое характеризуется гиперчувствительностью к аллергенам, и неспецифическим раздражителям. В аллергологии и педиатрии атопический дерматит называют: нейродермит, или атопическая экзема. Заболевание проявляется в раннем возрасте и проходит к 4 – 5 годам. Существует большое количество причин провоцирующих данное заболевание: наследственность, недоразвитость пищеварительной системы, питание матери в период беременности и другие. Симптомы болезни также разнообразные и чаще проявляются в виде покраснения кожи, высыпания в области кожных складок, лице, туловище, конечностей и других участках тела. Атопический дерматит считается наиболее распространенным среди детей до 1 года. Лечить атопический дерматит нужно комплексно с применением крема по уходу за кожей и другими народными или профилактическими методами, которые назначается врачом педиатром.
Себорейный — воспаление волосистой части кожи головы. Возбудителем данного заболевания чаще являются грибы рода Malassezia furfur, которые поражают кожу и провоцируют симптомы болезни. В педиатрии себорею у детей называют – гнейсом, который чаще встречается на 2 – 4 недели после рождения ребенка и характеризуется образованием корочек желтого цвета, покраснением кожи. Наиболее чаще гнейс локализуется в области ушных раковин, голове, шее, груди, в паховых складках. Лечение комплексное и должно назначаться врачом.
Пеленочный – проявляется в результате длительного контакта с мочой, фекалиями. В основе этиологии чаще стает неправильный уход за кожей малыша, использование некачественных подгузников или средств по уходу. Воспаление чаще локализуется в области половых органов малыша. Если несвоевременно лечить данный вид аллергии, это может привести к образованию эрозий, мелких язв, присоединения инфекции.
Контактный – развивается при контакте кожи с раздражителями внешней среды: металлические предметы, косметические средства, швы одежды. Данный вид аллергии не нужно лечить с помощью лекарственных средств, а только нужно устранить раздражитель и использовать противовоспалительный крем.
Эпидемиология заболевания
В независимости от классификации дерматита, существует несколько основных причин способствующих развитию заболевания:
- генетическое предрасположение одного из родителей к аллергии;
- незрелость иммунной и пищеварительной системы новорожденного;
- питание матери в период беременности;
- искусственное вскармливание;
- грибки, инфекции;
- питание, особенно когда начинают вводить прикорм;
- плохой уход за кожей;
- химические вещества, которые контактируют с кожей;
- вирусы, бактерии, инфекции;
- климатические условия.
Организм каждого ребенка индивидуальный и проявление аллергических реакций может бить вызвано и другими неблагоприятными факторами.
Клиническая картина
Симптоматика болезни зависит от разновидности дерматита, но в большинстве случаев, симптомы очень похожи:
- покраснение, воспаление кожи в области паховых складок, конечностей, шее, промежностей, лице, туловище;
- высыпания, образование сухих или мокнущих корочек, пятнисто-папулезная сыпь, эрозии, трещины;
- зуд, припухлость кожи;
- атрофия, отеки кожных покровов;
- отказ от приема пищи, плохо спит, капризничает;
- повышение температуры тела, может свидетельствовать как о защитной реакции организма, или о присоединении вторической инфекции.
В более тяжелых случаях дерматит у детей может спровоцировать развитие бронхоспазма, наблюдается сухой кашель, хрипы, которые слышны на расстоянии, отек лица. Такие симптомы опасны для жизни ребенка и требуют срочной госпитализации. Несвоевременное оказание помощи может привести к судорогам, остановки дыхания, анафилактическому шоку. В будущем такие дети очень часто болеют бронхиальной астмой, бронхитами, пневмониями.
Как диагностируется дерматит у детей
При появлении первых симптомах, следует обратиться к врачу педиатру или аллергологу, которые после осмотра, собранного анамнеза матери, результатов лабораторных анализов смогут выявить причину аллергии и назначить соответствующее лечение.
Для детей до 3 лет единственным методом диагностики и выявление аллергена считается анализ крови на аллергены. Детям после трех лет проводят кожные пробы на выявление аллергена. Все процедуры и исследования, должны проводиться в медицинском учреждении по направлению и присмотром врача.
Лечение заболевания
Основным в лечении считается устранение контакта с аллергеном, также в зависимости от клинической картины, врач назначает лечить дерматит комплексно, с использованием медикаментозной терапии, диеты, правильным уходом за ребенком, также лечить аллергию детей можно народными средствами.
Медикаментозная терапия
Все лекарственные препараты назначаются в форме сиропов, таблеток для приема внутрь, мазей, кремов для наружного использования, которые назначаются врачом учитывая, возраст и вес ребенка.
- Глюкокортикостероидные препараты – снижают воспаления кожи, уменьшают зуд, предотвращают прогрессирования болезни. К таким средствам относятся: крем Адвантан, мазь Афлодерм и другие;
- Антигистаминные препараты – уменьшают зуд кожи, высыпания, снимают покраснение и воспаление кожных покровов. К таким препаратам относятся сироп Эдем, Эриус, Зиртек, таблетки Диазолин и другие для приема внутрь;
- Косметические, лекарственные кремы, шампуни — используются для лечения себорейного дерматита. Эффективностью обладает шампунь — Фридерм цинк. Также широко используют крем Биодерма Сенсибио DS;
- Препараты на основе декспантенола – широко используются для лечения дерматитов разной этиологии. Такие лекарственные средства выпускаются в форме мази, крема, обладают противовоспалительным, ранозаживляющим, противоотечным свойством. К таким препаратам относится: крем Десетин, Пантекрем, мазь Бепантен и другие;
- Иммуностимулирующая терапия и витаминотерапия – усиливают иммунитет, обеспечивают организм необходимыми витаминами, питательными веществами. Рекомендуется использовать крем с витаминами, народными и природными веществами, которые хорошо питают и увлажняют кожу.
В более тяжелых случаях, при осложнении, лечение проводят в стационаре.
Если ребенок находится на грудном вскармливании, за своим питанием должна следить мама, которая не должна употреблять продуктов провоцирующие аллергию: шоколад, морепродукты, цитрусовые, орехи, мед и другие продукты. Если дерматит у детей проявляется из — за искусственного кормления, следует обратить внимание на состав смеси, которые очень часто содержат коровье молоко, которое считается одним из главных аллергенов для некоторых детей.
Ребенок, который самостоятельно принимает пищу (6 месяцев), не должен получать продукты питания, провоцирующие аллергию. На консультации у врача, женщина получит полный список продуктов, которые должны входить и не входить в рацион малыша.
Уход за ребенком
Предотвратить развитие аллергии можно с помощью правильного ухода за малышом. Ежедневное купание и использование косметических средств, поможет не допустить развитие дерматитов возникающих из – за воздействия внешних раздражителей. Следует каждые 2 – 3 часа менять подгузники, проводить воздушные ванны. После каждой дефекации проводить гигиенические процедуры, применять крем от воспаления и раздражения кожи. Важно, чтоб крем или любое другое косметическое средство по уходу было качественное, хорошо увлажняло и питало кожу.
Эффективностью обладают народные средства: травы, отвары, которые нужно добавлять в воду при купании – ромашка, календула, кора дуба и другие, которые обладают противовоспалительным, антисептическим свойством. Лечить народными средствами нужно с осторожностью, так как многие из них способны вызывать аллергию, поэтому они должны назначаться врачом. Издавна люди пользовались народными средствами, но из-за повышенной чувствительности детей к аллергии их нужно применять с осторожностью.
Профилактика, заключается в правильном уходе за кожей. Не следует самостоятельно лечить дерматит. Только врач сможет после осмотра младенца назначить эффективную и соответственную схему лечения. Самолечение, может быть не только безрезультатным, но также спровоцировать осложнения.
Вы – один из тех миллионов, которые борются с псориазом и высыпаниями на коже?
А все ваши попытки вывести пятна и сыпь не увенчались успехом?
И вы уже задумывались о радикальных мерах? Оно и понятно, ведь чистая кожа — это показатель здоровья и повод для гордости. Кроме того, это как минимум долголетие человека. А то, что здоровый человек выглядит моложе – аксиома не требующая доказательств.
Поэтому мы рекомендуем прочитать статью Елены Малышевой о том как избавиться от пятен и сыпи путем очистки организма от шлаков и паразитов. Читать статью >>
Представленные материалы, являются информацией общего характера и не могут заменить консультации врача.
Дерматит у детей
Дерматит у детей – комплекс воспалительно-аллергических реакций кожи, возникающих в ответ на воздействие различных раздражителей. Дерматит у детей проявляется эритемой различных участков кожи, зудом, наличием сыпи или чешуек, изменением чувствительности воспаленных участков кожи, ухудшением общего самочувствия. Диагностика дерматита у детей и его формы основана на данных визуального осмотра, анализов соскоба с пораженной поверхности кожи, иммунологического и биохимического обследования. Лечение дерматита у детей предусматривает устранение контакта с вызвавшим реакцию раздражителем, обработку пораженных участков кожи, прием антигистаминных, иммуномодулирующих, седативных средств.
Дерматит у детей
Дерматит у детей – локальное или распространенное воспаление кожных покровов ребенка, развивающееся вследствие прямого или опосредованного воздействия факторов биологической, физической или химической природы. В детской дерматологии и педиатрии дерматиты составляют 25-57% случаев всех заболеваний кожи. У детей чаще всего встречаются атопический, себорейный, контактный и пеленочный дерматиты. Как правило, дерматиты у детей манифестируют на первом году жизни, а в дошкольном и школьном возрасте впервые развиваются относительно редко. Начавшись в раннем детстве, дерматит может приобрести рецидивирующее течение и привести к снижению социальной адаптации ребенка.
Причины дерматита у детей
Атопический дерматит у детей является типичным аллергодерматозом, в основе развития которого лежит наследственная предрасположенность, аллергенные и неаллергенные причинные факторы. Для обозначения атопического дерматита у детей дерматологи и педиатры иногда используют термины «детская экзема», «экссудативный диатез», «аллергический диатез» и др.
У детей с атопическим дерматитом чаще всего имеется отягощенный семейный анамнез по аллергическим заболеваниям (бронхиальной астме, пищевой аллергии, поллинозу и др.). К атопическому дерматиту склонные дети, находящиеся на искусственном вскармливании, страдающие пищевой, лекарственной, пыльцевой или бытовой аллергией, частыми инфекционно-вирусными заболеваниями, патологией ЖКТ (гастродуоденитом, аскаридозом, дисбактериозом и др.), иммунодефицитом.
Пеленочный дерматит у детей связан с плохим или неправильным уходом за ребенком: недостаточно частой сменой подгузников и одежды, редкими купаниями и т. д. Пеленочный дерматит у детей может возникать при длительном контакте кожи с механическими (тканью пеленки или подгузника), физическими (влажностью и температурой), химическими (аммиаком, солями желчных кислот, пищеварительными ферментами) и микробными (условно-патогенными и патогенными бактериями, дрожжевыми грибками рода кандида) факторами.
К развитию пеленочного дерматита предрасполагает недостаточная морфофункциональная зрелость кожных покровов у детей грудного возраста, обусловленная слабостью соединительнотканного компонента дермы, хрупкостью базальных мембран, тонкостью и ранимостью эпидермиса, слабой увлажненностью кожи, несовершенством терморегуляторной и иммунной функции кожи. К группе риска по возникновению пеленочного дерматита относятся недоношенные дети, страдающие гипотрофией, рахитом, дисбактериозом кишечника, частыми поносами.
Этиологическим агентом себорейного дерматита у детей выступает грибок Malassezia furfu, являющийся представителем нормобиоты здоровой кожи человека. При хорошей иммунной реактивности грибок ведет себя спокойно, однако при различного рода нарушениях гомеостаза может вызывать перхоть, фолликулит и себорейный дерматит у детей.
Контактный дерматит у детей может возникать при чрезмерном воздействии на кожу низких или высоких температур, солнечных лучей, УФО, рентгеновских лучей; частой обработке кожи дезинфицирующими средствами (спиртом, эфиром, йодом); применении средств гигиены и косметики (стиральных порошков, кремов, присыпок), контакте с некоторыми видами растений (борщевик, молочай, лютик, примула, арника) и насекомых.
Усугубить течение различных видов дерматита у детей могут климато-географические и метеорологические факторы, бытовые условия, ОРВИ, анемии, ожирение, психологические стрессы, вакцинация.
Симптомы дерматита у детей
Симптомы атопического дерматита у детей
Атопический дерматит у детей обычно манифестирует в первом полугодии жизни; реже развивается в дошкольном, школьном или подростковом возрасте. Кожные высыпания при атопическом дерматите у детей могут быть представлены стойкой гиперемией или преходящей эритемой, сухостью и шелушением кожи либо мокнущей папулезно-везикулезной сыпью на эритематозном фоне. К характерным признакам атопического дерматита у детей относятся симметричность поражения кожи на лице, конечностях, сгибательных поверхностях суставов; зуд различной интенсивности. Довольно часто при атопическом дерматите у детей обнаруживается складчатость (гиперлинеарность) ладоней и подошв; фолликулярный гиперкератоз локтей, предплечий, плеч; белый дермографизм, расчесы кожи, пиодермии, гиперпигментация век («аллергическое сияние»), хейлит, крапивница, кератоконус, рецидивирующий конъюнктивит и др.
Естественным ходом прогрессирования атопического дерматита у детей при отсутствии надлежащего лечения может стать так называемый «атопический марш» или атопическая болезнь, характеризующаяся присоединением других аллергических заболеваний: аллергического конъюнктивита, аллергического ринита, бронхиальной астмы.
Симптомы себорейного дерматита у детей
Себорейный дерматит встречается примерно у 10% детей первых 3 месяцев жизни и полностью прекращается к 2-4 годам. Первые проявления себорейного дерматита у ребенка могут появиться уже на 2-3 неделе жизни. При этом на волосистых участках головы образуются сероватые отрубевидные чешуйки (гнейс), которые, сливаясь, превращаются в сплошную сальную корку. Гнейс может распространяться на кожу лба, бровей, заушной области; иногда пятнисто-папулезные высыпания, покрытые чешуйками на периферии, обнаруживаются в естественных складках туловища и конечностей.
Отличительными особенностями себорейного дерматита у детей служит минимальная выраженность зуда, отсутствие экссудации (чешуйки сальные, но сухие). При насильственном снятии корочек обнажается ярко гиперемированная кожа; в этом случае она может мокнуть и легко инфицироваться.
Симптомы пеленочного дерматита у детей
Пеленочный дерматит у детей характеризуется раздражением кожных покровов ягодичной области, внутренней поверхности бедер, промежности, поясницы, живота, т. е. участков кожи, соприкасающихся с мокрыми и загрязненными подгузниками, пеленками, ползунками. Пеленочный дерматит встречается у 35-50% грудничков, чаще развивается у девочек в возрасте от 6 до 12 месяцев.
По степени выраженности клинических проявлений выделяют 3 степени пеленочного дерматита. При легких проявлениях дерматита у детей возникает умеренная гиперемия кожи, неярко выраженная сыпь и мацерация кожи в местах типичной локализации. Пеленочный дерматит средней степени тяжести характеризуется образованием папул, пустул и инфильтратов на раздраженных участках кожных покровов. Тяжелый пеленочный дерматит у детей протекает с вскрытием пузырьков, образованием участков мокнутия и эрозий, обширных сливных инфильтратов.
Развитие пеленочного дерматита влияет на общее самочувствие детей: они становятся беспокойными, часто плачут, плохо спят, поскольку воспаленные участки кожи сильно зудят, а прикосновения к ним причиняют дискомфорт и боль. У девочек пеленочный дерматит может приводить к развитию вульвита.
Симптомы контактного дерматита у детей
Проявления контактного дерматита у детей возникают непосредственно на том участке кожи, с которым соприкасался какой-либо раздражитель. Основные признаки контактного дерматита у детей включают отечную гиперемию кожи с резкими границами, сильный зуд, жжение, болезненность, образование волдырей, вскрытие которых приводит к формированию мокнущих эрозивных участков.
Контактный дерматит у детей может принимать острое или хроническое течение. Острая фаза наступает сразу после контакта с раздражителем и прекращается вскоре после завершения воздействия. Хроническое течение дерматит у детей приобретает после частого повторного воздействия агрессивного фактора.
Диагностика дерматита у детей
Появление любых высыпаний на коже ребенка требует внимательной оценки со стороны педиатра, детского дерматолога, детского аллерголога-иммунолога, иногда – детского инфекциониста. При подозрении на дерматит у детей проводится тщательный сбор анамнеза, осмотр кожных покровов, клинико-лабораторное обследование.
В диагностике атопического дерматита у детей важную роль играет выявление в крови эозинофилии, повышенного уровня общего IgE, аллергенспецифических IgE и IgG методами ИФА, RAST, RIST, MAST; наличие положительных кожных или провокационных тестов с аллергенами.
При наличии вторичной инфекции проводится бактериологическое исследование мазков; для обнаружения патогенных грибков изучается соскоб с гладкой кожи. В рамках обследования детей с дерматитом важно исследование копрограммы, кала на дисбактериоз и яйца гельминтов, проведение УЗИ органов брюшной полости. Иногда с целью дифференциальной диагностики выполняется биопсия кожи.
В процессе обследования важно уточнить причины и форму дерматита у детей, а также исключить наличие иммунодефицитных заболеваний (синдрома Вискотта-Олдрича, гипериммуноглобулинемии Е), розового лишая, микробной экземы, чесотки, ихтиоза, псориаза, лимфомы кожи.
Лечение дерматита у детей
Реализация комплексного подхода к терапии атопического дерматита у детей включает снижение или исключение контакта с аллергеном, правильный подбор диеты, медикаментозную терапию, аллерген-специфическую иммунотерапию. Системная фармакотерапия предусматривает прием антигистаминных препаратов, НПВС, энтеросорбентов, ферментов, витаминных препаратов; при тяжелом течении дерматита у детей – глюкокортикоидов. Для купирования обострений атопического дерматита у детей используется плазмаферез или гемосорбция.
Топическая терапия направлена на устранение воспаления и сухости кожи, восстановление барьерных свойств кожи и профилактику вторичной инфекции. Она включает наружное применение кортикостероидных мазей, нестероидных гидролипидных кремов, дезинфицирующих жидкостей, примочек, влажно-высыхающих повязок. При атопическом дерматите у детей хорошо себя зарекомендовали нефармакологические методы лечения: рефлексотерапия, гипербарическая оксигенация, индуктотермия, магнитотерапия, светотерапия. При резистентных к традиционной терапии формах атопического дерматита у детей может применяться ПУВА-терапия.
Основу лечения себорейного дерматита у детей составляет правильно организация ухода за пораженной кожей с помощью специальных противогрибковых шампуней и кремов. Детям назначается мытье головы дерматологическими шампунями с кетоконазолом циклопироксом, дегтем и др.), обладающими фунгистатическим, фунгицидным, кераторегулирующим и противовоспалительным и действием. После этого на кожу головы наносится минеральное или оливковое масло. Для очищения участков себореи на гладкой коже используются специальные гели, после чего кожа смазывается дерматологическим кремом. В среднем курс терапии себорейного дерматита у детей длится около 6 недель.
В лечении пеленочного дерматита у детей главная роль отводится организации правильного гигиенического ухода: частой смене пеленок и подгузников, подмыванию ребенка после каждого акта мочеиспускания и дефекации, принятию воздушных и травяных ванн. Пораженные участки кожи ребенка должны тщательно высушиваться, обрабатываться присыпками и лечебными средствами гигиены, содержащими пантенол, декспантенол, пироктона оламин и т. п.). Следует избегать назначения топических кортикостероидов при лечении пеленочного дерматита у детей.
Терапия контактного дерматита у детей предполагает исключение воздействия на кожу агрессивных веществ. Для снятия воспаления применяются пасты на основе цинка, мази на основе ланолина, присыпки, отвары трав.
Профилактика дерматита у детей
При любых формах дерматита у детей важны общие мероприятия: закаливающие процедуры, правильный уход за детской кожей, использование высококачественной детской косметики и гипоаллергенных средств гигиены, ношение одежды из натуральных материалов и т. д. Необходима смена подгузников каждые 4 часа (или сразу после дефекации), недопущение длительного контакта кожи с выделениями. Важное значение имеет коррекция рациона питания, нормализация деятельности ЖКТ.
При атопическом дерматите у детей следует избегать контакта с бытовыми и пищевыми аллергенами. Продлению ремиссии способствуют длительные курсы климатотерапии.
Дерматит у детей — лечение в Москве
Cправочник болезней
Детские болезни
Последние новости
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
Лечение фотодерматита
Фотодерматит или аллергия на солнце – специфическая реакция кожи на попадающие на нее лучи ультрафиолета. Подобная чувствительность чаще всего встречается у людей с очень светлой кожей, принадлежащих к так называемому скандинавскому типу внешности, однако встречается и в других случаях. Симптомы и лечение дерматита могут различаться в каждом отдельно взятом примере заболевания.
 Аллергия на солнце: причины
Аллергия на солнце: причины
Аллергия на солнце: что это?
Не нужно думать, что аллергеном, вызывающим воспаление, являются сами солнечные лучи. Механизм возникновения заболевания несколько сложнее. Повышенная восприимчивость к ультрафиолету обуславливается наличием в организме больного чувствительных к солнцу веществ – фотосенсибилизаторов. Взаимодействие их радикалов с кожным белком и приводит к воспалению.
Кроме того, встречается не только солнечный дерматит, но и бурная реакция организма на искусственный загар. Кстати, частое посещение солярия может спровоцировать аллергию на солнечные лучи.
Виды и фото фотодерматита
Можно отметить три типа отклика человеческой кожи на ультрафиолетовые лучи естественного и искусственного происхождения:
- Фототравматические реакции. Это воспаления, не связанные с аллергией. Иными словами, это ожоги, появляющиеся от долгого пребывания под солнцем или в кабинке солярия. Проявиться подобная реакция может у кого угодно.
- Фототоксические реакции. Это реакция на лучи, спровоцированная употреблением продуктов, содержащих фотосенсибилизаторы. Такой вариант аллергии может возникнуть даже у здорового человека.
- Фотоаллергические реакции. Они возникают в результате патологического отторжения солнечных лучей организмом. Подобная реакция как раз и является типичным проявлением такого заболевания, как фотодерматоз.
Фотодерматит: причины
Аллергию на солнце вызывают внешние или внутренние причины. В первом случае имеет место экзогенный, а во втором – эндогенный тип заболевания.
 Фотодерматит: что делать?
Фотодерматит: что делать?
Поспособствовать появлению фотодерматита извне могут такие средства и вещества:
- Бытовая химия. Некоторые средства для уборки дома или ухода за одеждой насыщают кожу фотосенсибилизаторами.
- Средства личной гигиены (мыло, кремы и прочие косметические продукты, созданные на основе натуральных масел облепихи, укропа, цитрусовых и т.д.). С опаской следует относиться и к солнцезащитным средствам, которые, как ни странно, могут спровоцировать нетипичную ответную реакцию на солнечные лучи.
- Медикаменты. Прежде чем употреблять какие-либо препараты в жаркое время года, узнайте у лечащего врача, не вызывают ли они побочной реакции в виде аллергии на солнце.
- Подсластители. Некоторые пищевые добавки, используемые вместо сахара, способны вызывать аллергическую реакцию на солнце.
- Вещества, поступающие в кожу при нанесении татуировок. Лучше отказаться от нанесения тату непосредственно перед пляжным сезоном.
Экзогенный фотодерматит развивается на фоне нарушения работы определенных систем организма. Это могут быть такие заболевания и состояния, как:
- Болезни почек и печени, снижающие эффективность выведения из организма токсинов.
- Диабет.
- Избыточный вес как следствие нарушения метаболизма.
- Применение пероральных контрацептивов.
- Гиповитаминоз.
- Период беременности.
Иногда врачам не удается установить причину заболевания. Когда аллергия проявляется у здорового человека, говорят об идиопатическом фотодерматите. Предположительно его провоцирует особый белковый аллерген в коже больного.
Связь с состоянием иммунной системы
Проявления аллергии нередко связаны с общим снижением иммунитета. Особенно ярко это проявляется у детей. Перенеся какую-либо опасную инфекцию, ребенок становится подвержен фотодерматозу. По этой причине рекомендуется не оставлять только что выздоровевшего маленького пациента длительное время на солнце.
Не всегда может справиться с аллергией и ослабленный взрослый организм.
Фотодерматит: симптомы
Признаки аллергии на солнце часто неразличимы с симптомами других кожных болезней, поэтому для определения диагноза необходимо обращаться к врачу.
Фотодерматит может проявляться следующим образом:
• Шелушение кожи. Распространенный симптом хронической формы болезни. Возникает вследствие нарушения липидной оболочки кожных покровов.
• Покраснение. Расширение кровеносных сосудов приводит к тому, что кожа краснеет и отекает. Это один из первых по скорости проявления признаков фотодерматоза.
• Высыпания. Сыпь может иметь разный вид: гнойнички, пузырьки, узелки, папулы.
• Жжение и зуд. В результате отека нервные окончания сдавливаются, что приводит к неприятным ощущениям. Появлению зуда способствует расчесывание сыпи, в ходе которого в ранки заносится инфекция.
• Пигментация. После длительного воздействия солнца коже темнеет (в ней накапливается меланин или другой пигмент).
Кроме того, фотодерматит может сопровождаться типичными для любой формы аллергии симптомами. К ним относятся:
Фотодерматит: лечение
Если вы обнаружили у себя или родных описанные выше симптомы, следует обратиться к дерматологу. Также могут понадобиться осмотры у гематолога, терапевта, ревматолога, аллерголога.
Дерматолог проведет подробный опрос и осмотр, чтобы узнать, как давно были обнаружены признаки заболевания, что предшествовало их появлению, встречались ли подобные симптомы ранее у вас или у членов вашей семьи. Также доктор поинтересуется принимаемыми вами препаратами и используемыми средствами гигиены, косметикой и бытовой химией.
 Как происходит лечение фотодерматита?
Как происходит лечение фотодерматита?
Затем пациента направляют на анализы, чтобы окончательно установить причину фотодерматита. Это могут быть такие исследования, как:
- анализ крови (общий и биохимический);
- аллергологические тесты;
- УЗИ внутренних органов;
- ревмопробы;
- гормональные исследования;
- пробы Зимницкого.
Препараты, назначаемые при аллергии на солнце
При тяжелых формах дерматита назначаются комплексные системы медикаментов. В таком случае главной целью становится устранение основной причины заболевания.
При более легких формах удается обойтись грамотно подобранными врачом мазями от дерматита.
Можно выделить несколько групп препаратов, используемых при лечении фотодерматоза:
- мази на цинковой основе;
- антисептики;
- противовоспалительные кремы;
- мази на основе Пантенола;
- антигистаминные средства;
- препараты, нацеленные на выведение из организма токсинов;
- гормональные средства.
Профилактика фотодерматоза
Лучшим способом уменьшить риск возникновения фотодерматита является снижение уровня фотосенсибилизаторов в организме. Для этого нужно внимательно относиться к подбору медикаментов, следить за рационом питания и заботиться о здоровье печени и почек.
Чтобы избежать проявления аллергии на солнечные лучи, людям, склонным к подобным реакциям, рекомендуется отказаться на отдыхе от жареной пищи, яиц, цитрусовых, шоколада и орехов.
Восстановление здорового вида кожи
После того, как основной этап лечения закончен, следует позаботиться о приведении внешнего вида кожи в порядок. Разумеется, к подбору косметических средств следует подходить с особым вниманием. Для этой цели отлично подойдет средства Ла-Кри. Мягкие и нежные кремы, эмульсии и лосьоны лишены отдушек и являются гипоаллергенными, поэтому не вызовут раздражения даже на самой чувствительной коже.