Аллергия на сгибах рук у ребенка
Дерматит на сгибе руки у ребенка
Я опять о наболевшем, покраснение на сгибе рук у локтей
Вы простой супрастин попробуйте, он вообще подобные реакции хорошо снимает
Крем я покупала Гистан кажется. Он на экстрактах трав. Может вам подойдет. В любом случае проконсультироваться нужно у аллерголога.
А кожвена зря боитесь ))) Я туда ходила брать справку, так там стоооолько детей! Кто бородавки выводит, кто чего. Ну конечно неприятно было, особенно когда плакаты на стенах читала (про вшей и т.д) ))))))))))) Потом вышла, и долго-долго салфетками влажными руки вытирала ))))))))
Ок, посмотрю такой крем, спасибо) дав вот мой шилопоп там оботрет все полки, полазиет под всеми лавками и т.д. С моим веретеном туда нельзя) а то салфеток много понадобится)))
Мдаааа. ))) Ну вам тогда только аллерголог. Мы осенью впервые были на приеме у аллерголога-иммунолога. Узнала много нового. Летом только у нас аллергия проявилась, точнее с мая. Теперь изучаю вопрос аллергии.
А я так радовалась, что нет аллергии у ребенка, оказалось рано радовалась. У меня в детстве такое же было, но врачи тоже особо не разбирались, переросла, само прошло как-то.
Я тоже радовалась что у нас аллергии нет. У нас племянник с рождения страдает. Сестра (его мама) есть ничего нормально не могла, чуть ли не на хлебе с водой сидела, т.к. даже смеси не подходили! А у моего сынули нормально все было сначала. но вот в мае началось что-то непонятное. бесконечнй насморк и конъюктивит, только через месяц я догадалась (с помощью мамы и сестры) что у ребенка аллергия!
Но аллерголог обнадежила, сказала что некоторые дети перерастают ее. Иногда вообще избавляются, иногда остается что-то. Так что будем теперь лечиться и ждать переходного возраста. Кстати, лечить могут только с 5 лет, это чуть-ли не на законодательном уровне прописано. Считается, что до 5 лет организм сам должен бороться.
Сейчас экология намного хуже чем даже в нашем детстве. От этого дети и страдают.
Причины появления сыпи на локтях и методы ее лечения
Любая сыпь на теле, как правило, вызвана воспалением кожного покрова. А причин у такого воспаления может быть множество. Так, сыпь на локтях- явление, встречающееся нечасто, и именно поэтому люди обычно не обращают на это особого внимания: мол, само пройдет.
И совершенно напрасно: ведь появление на локтевых сгибах какой-либо сыпи может быть «тревожным звоночком», говорящем о серьезном заболевании. Экзема, псориаз, нарушение общего гормонального уровня, атопический дерматит, грибок, а то и вовсе венерические заболевания- вот далеко не полный список того, что может являться причиной высыпания. Разумеется, симптомы у этих болезней различаются, и для установления точного диагноза следует обратиться к врачу. Причем сделать это нужно максимально оперативно- ведь любую болезнь гораздо легче лечить на ранней стадии.
Причины появления сыпи на локтях
Псориаз. Шелушащий характер локтевой сыпи может говорить о псориазе. На первоначальной стадии этой болезни сыпь почти незаметна и никакого дискомфорта не причиняет. Однако впоследствии на месте сыпи появляются большие зудящие «бляшки» с серебристыми чешуйками.
Чаще всего псориаз- наследственное заболевание, передается генетически. Заразиться при контакте с носителем такой болезни почти нереально.
Экзема. Сыпь на локтях также может быть признаком экземы. Это заболевание выражается в виде розоватых пузырьков, возникающих под верхним слоем кожи. Через какое-то время пузырьки лопаются, а кожа чешется и шелушится. Пораженные участки при расчесывании могут выделять прозрачную жидкость и кровоточить, а это, как вы сами понимаете, прямая дорога для микробов. Поэтому до визита к врачу очень желательно обработать кожу антисептиком. Экзема может появляться как у взрослых, так и у детей.
Атопический дерматит. Атопический дерматит тоже может послужить причиной появления локтевой сыпи. Обычно сначала на коже появляется зуд, больной соответственно ее расчесывает и появляется сыпь. Самая распространенная причина атопического дерматита- контакт кожи с аллергенными веществами или токсинами.
Заметим, что аллергические реакции или кожные раздражения могут быть вызваны косметикой, лосьонами, мылом, лекарствами, продуктами питания, шерстью животных, книжной или комнатной пылью, тканью, пыльцой растений (например, амброзии, ядовитого плюща, одуванчика, тополиным пухом) или укусом насекомого.
Гранулема кольцевидная. Это хроническая сыпь, которая чаще всего проявляется у детей и подростков, но встречается и у взрослых. Как правило, она поражает физически здоровых людей, причем чаще встречается у женщин. Высыпания обычно появляются не только на локтях, но и на кистях рук и коленях.
Сама по себе эта сыпь особой опасности не представляет, но негативно влияет на внешний вид.
Микоз (грибковые заболевания). Сыпь на локтях, вызванная микозом- очень редкое явление. Грибок обычно предпочитает размножаться во влажной среде: между пальцами, под мышками, в паховой зоне. Однако если он расползается по всему телу, то локтевые сгибы не становятся исключением. Сыпь, вызванная грибком, выглядит как овальные пятна из мелких прыщиков, которые потом белеют.
Как лечить сыпь на локтях
Хотя в большинстве случаев локтевая сыпь не заразна, лучше не пренебрегать лечением, потому что побочные эффекты могут повлечь очень неприятные последствия. Поэтому при появлении подозрительных высыпаний очень желательно как можно быстрее обратиться к врачу, поставить диагноз и начать лечение (если в этом есть необходимость).
Если вы все же решили не обращаться к врачу, а устранять проблему собственными силами, то можете воспользоваться несколькими советами.
1. Если локтевая сыпь явно имеет аллергическое происхождение, то вам нужно:
— прекратить контактировать с источником аллергии;
— пораженную область тщательно промыть холодной водой с мылом или крепким отваром ромашки, после чего нанести антигистаминный крем или лосьон (особенно это актуально после попадания на кожу ядовитой пыльцы). Хорошо также использовать при лечении сыпи оливковое масло.
2. Если сыпь на локтях развивается и при этом образует сухую шелушащуюся поверхность, локти нужно увлажнять. Для этого лучше всего подойдет оливковое или льняное масло. Намажьте теплым маслом пораженный участок и приложите сверху небольшой компресс, пока масло хорошо не впитается в кожу. Можно также использовать 2-3 раза в день свежий гель алоэ вера. И помните, что во время лечения любой сыпи ни в коем случае нельзя контактировать с косметическими и моющими средствами и различными химикатами.
3. Для лечения влажной сыпи, которая проявляется в виде водянистых прыщиков, лучше всего применять подсушивающие средства, например перекись водорода. Еще можно самостоятельно приготовить отвар из чистотела и зверобоя. Эти травы в пропорции 50/50 нужно заварить в кипятке, дать немного настояться и обрабатывать кожу ватным тампоном, смоченным в отваре.
Но не забывайте, что самолечение- дело, конечно, хорошее, но лучше все-таки показаться врачу.
Симптомы нейродермита
В настоящее время в клинической аллергологии по определенным характерным признакам можно установить, подвержен ли человек нейродермиту, какие симптомы заболевания ведущие и какова тяжесть протекания болезни.
Обязательно консультируйтесь с лечащим врачом, однако чем лучше вы сами будете осведомлены с критериями оценки состояния болезни, тем эффективнее будет лечение.
Для нейродермита характерно наличие следующих симптомов:
- Покраснения на коже, ее постоянная сухость на разных частях тела, в т.ч. и на лице;
- Появление сухих трещин на руках, ногах, в местах сгибов суставов, в районе ушных мочек;
- Аллергия на грудных сосках;
- Сухие трещины в уголках рта;
- Хейлит (поражение губ в виде заед);
- Усиление кожного рисунка (лихенизаиия) -типичный признак нейродермита;
- Обострение болезни при приеме некоторых пищевых продуктов;
- Восприимчивость к внешним (окружающая среда) и внутренним (прием лекарств, эмоциональные факторы) воздействиям;
Определяющие факторы повышенного риска приобретения болезни в хронической форме:
1. Прежде всего, обращайте внимание на аллергические заболевания в семье: экзему, аллергические риниты и аллергическую бронхиальную астму -симптомы нейродермита в этом случае крайне распространены.
2. Предыдущие аллергические реакции:
- Зуд и покраснения на суставных сгибах рук, ног, шеи;
- Зуд и покраснения на лице и на тыльных сторонах рук и ног;
- Обострения длительное время;
- Аллергический ринит;
- Аллергическая бронхиальная астма;
- Аллергический диатез в грудном возрасте;
- Зуд, особенно при потении, а также на здоровой коже;
- Аллергия на шерсть, синтетику, хлор;
3. Другие проявления аллергии и атопии:
- Резкий и более глубокий рисунок линий ладони;
- Двойная складка на нижнем веке;
- Поредение внешних частей бровей;
- Коричневатая пигментация на боковой части шеи;
- Атипичная реакция на механическое раздражение кожи: кожа не краснеет, а белеет из-за сужения сосудов;
Другие признаки:
Расчесывание является естественной реакцией на зуд. Но оно даёт лишь кратковременный эффект облегчения. При каждом новом расчесывании структура кожи повреждается все глубже, и при проникновении туда инфекции, болезнь обостряется. Учитывая то, что у больных людей порог раздражения при котором возникает зуд снижен, им сложно разорвать последовательность, при которой все начинается с зуда и расчесывания, а заканчивается обострением болезни и усилением зуда, влекущим новое расчесывание.
Если зуд сильный, у ребенка не получится воздержаться от расчесывания. А нервное напряжение при запрете и наказании ещё больше усилит зуд.
В возрасте до двух лет, у детей проявляется как острая воспалительная реакция. Кожа краснеет, становится отечной, мокнет, а затем покрывается коростой. В такие критические моменты оптимально для успокоения сильно зудящих мест делать компрессы из пакетиков чая.
Несколько использованный пакетик черного или зеленого чая положите в чайник и залейте одним литром кипятка. Дайте настояться около 5 минут. Потом эту заварку используйте для холодных влажных компрессов. Участки кожи предварительно смажьте кремом.
При нейродермите у больного восприимчивость к бактериальным и вирусным инфекциям возрастает, а происходит это, в основном, из-за расстройства иммунной системы организма.
Часто бактериальные инфекции вызваны стафилококками. При расчёсывании грязными руками и в других неблагоприятных условиях (пот, иные инфекции) эти микробы размножаются и вызывают воспалительные процессы, образуя желтоватые корочки на пораженных местах кожи. Бактериальный обмен веществ стимулирует выработку иммуноглобулина Е, в следствие чего болезнь обостряется.
Яркий пример больных к восприимчивости вирусным инфекциям – заражение вирусом простого герпеса. В подобных случаях больным нейродирмитом в стадии обострения запрещены контакты с людьми, заражёнными герпесом.
При любых кожных заболеваниях в организме человека происходит сдвиг иммунной системы, при котором из-за избытка антител возникает гиперреакция при контакте с пищевыми продуктами и другими веществами, способными вызвать аллергическое проявление. Но в то же время, у организма резко понижена иммунная активность при защите от инфекций. Поэтому страдающие нейродермитом сильно подвержены другим заболеваниям.
Избранные статьи
Однократная рвота у ребенка
Сообщения: 3 Зарегистрирован: Чт далее.
Ребенка время текут сопли
Почему текут сопли при далее.
Ребенок 4 месяца заболел сопли и кашель
Мы в 1,5 месяца заболели, кашель, насморк, без температуры. далее.
Какие продукты ребенку аллергии
Аллергенные продукты для далее.
Нормальная температура у грудного ребенка
Нормальная температура у далее.
Как лечить потницу на ногах у взрослых
Потница на ногах и ступнях у далее.
Спрей от насморка для детей от 1
Спрей начали использовать когда доченьке было полтора далее.
Аллергия на внутренней и внешней стороне локтя

В статье вы найдете ответы, почему проявляется аллергия на локтях, а также о методах ее лечения и профилактики.
Аллергия — это повышенная чувствительность организма к внешним раздражителям. Она может проявляться различными симптомами со стороны практически всех систем организма. Во многих случаях аллергические реакции характеризуются изменениями со стороны кожи, причем появляться они могут на различных участках тела.
Но почему же чаще всего высыпания появляются на локтях и коленях? Всё просто, на этих участках тела очень тонкая кожа, которая подвержена сухости и нарушению эпидермиса.
Причины проявления аллергии на локтях
Можно выделить несколько основных факторов, которые способствуют тому, что появляется аллергия на локтях:
Шерсть животных вернее, элементы их слюны на ней, могут также становиться причиной аллергической реакции. Реже аллергия на локтях возникает в результате воздействия солнечного света (фотодерматоз).
Однако чаще всего аллергия на локтях развивается по контактному механизму. Это означает, что аллергенами выступают косметические и парфюмерные средства, а также предметы одежды.
Внимательно относиться к различным кремам для смягчения кожи локтя, а также скрабам. Значительными аллергенными свойствами обладают масла, йогурты для тела с консервантами и сильными ароматическими отдушками.
С осторожностью применять средства ярких цветов и с интенсивными запахами: чем больше ароматизаторов и красителей, тем выше риск аллергии.
Если говорить о предметах одежды, то наиболее часто кожа реагирует, как ни странно, на натуральную шерсть . На “втором месте” находится одежда из синтетических тканей , особенно плотно прилегающие к коже (например, “скользкие, трескучие” водолазки). Наиболее гипоаллергенными являются шелк и хлопок .
Точно определить причину аллергии может только врач. Если Вы ещё не разобрались из-за чего у вас аллергия, и не можете ограничить контакт с этим веществом, то вам стоит как можно скорее посетить аллерголога и дерматолога, которые помогут вам это выяснить.
Распространенный способ диагностики — проведение кожных проб с различными антигенами. Не переживайте, эта процедура безболезненная и не займёт у Вас много времени. Однако есть небольшая загвоздка. Данную процедуру не проводят в период обострения аллергического заболевания. чтобы не усугубить его течение.
Другими противопоказаниями являются обострения различных инфекционных процессов в организме, ОРЗ и ОРВИ, длительное лечение гормональными препаратами и беременность.
Аллергия на локтях у детей
Аллергические реакции и причины их появления у детей и взрослых несколько отличаются. Но наиболее распространенный механизм для взрослых и детей один и тот же — контактный. Кожа у маленьких детей очень тонкая и нежная, она легко подвергается внешним и внутренним раздражителям. Самая распространенная причина аллергии на локтях у детей — это контактный дерматит .
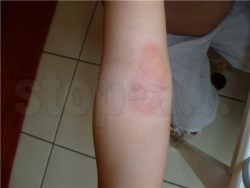 Фото: Красное пятно как проявление аллергической реакции
Фото: Красное пятно как проявление аллергической реакции
Как только малыш родился, на него начинают влиять различные составляющие окружающей среды: пыль, предметы одежды, средства гигиены — всё это может вызвать аллергию у ребенка. Даже детская присыпка и хлопковые пеленки могут спровоцировать реакцию, если малыш находится в группе высокого риска по аллергии.
У ребенка может проявиться изменениями на коже локтей и пищевая аллергия . Если ребенок находится на грудном вскармливании, то покраснения и зуд могут быть вызваны едой, которую употребляет мать. Ведь вместе с материнским молоком малышу передаются белки пищи, которые могут стать для него серьезными аллергенами.
Несмотря на то, что составы детских смесей разрабатываются ведущими мировыми учеными в лабораторных условиях, известны случаи возникновения реакции гиперчувствительности на смесь. Поэтому “искусственники” от аллергии также не застрахованы.
Прикорм тоже может вызвать аллергическую реакцию у грудничка. Особенно если нарушены правила его введения, новые блюда предлагаются малышу слишком рано и быстро.
Проявления аллергии на локтях
Существует множество различных форм аллергии, а это значит, что симптомы данной болезни у каждого человека будут разные.
Аллергия может проявляться в виде красных пятен на локтях и предплечьях, которые не возникают на других частях тела.
Стоит отметить, что большинство косметических средств рекомендуют перед употреблением их продукции проводить тесты. Для этого они советуют наносить небольшое количество средства именно на сгиб локтя. Эта локализация выбрана неспроста: кожа здесь очень тонкая и чувствительная к аллергенам. Этот факт может объяснить столь избирательную локализацию аллергической реакции.
Важно различать аллергию на внутренней и внешней стороне локтя :
- Контактная реакция возникает чаще всего внутри, на сгибе локтя (как раз по упомянутым выше причинам).
- На внешней же стороне обычно проявляется ответ организма на пищевые аллергены. Одним из наиболее распространенных вариантов является появление волдырей по типу крапивницы.
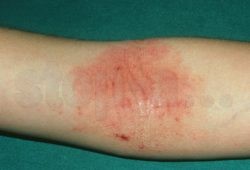 Фото: Сильная сыпь на сгибе локтя
Фото: Сильная сыпь на сгибе локтя
Появление никак себя не проявляющейся красной сыпи — это обычно только первый этап заболевания, и оно редко “останавливается” на этом. Зачастую к пятнам присоединяются:
Боль редко сопровождает высыпания, а в совокупности с нагноением свидетельствует скорее о присоединении инфекции либо о патологическом процессе неаллергической природы. При аллергии пятна также могут отекать, но незначительно, не нарушая функцию конечности.
Дифференциальная диагностика
Пятна на локтях могут появляться не только при аллергии, но и при других заболеваниях, таких как:
Определение, какой именно патологией вызваны кожные изменения, очень важно. Это позволит быстро принять необходимые меры первичной помощи, а во-вторых, понять, к какому специалисту следует обратиться.
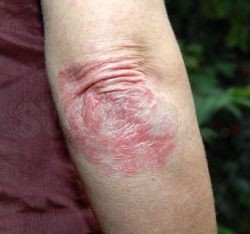 Фото: Псориаз следует различать от проявлений аллергии
Фото: Псориаз следует различать от проявлений аллергии
Псориаз сопровождается неприятным зудом, сыпью и жжением. Как правило, данное заболевание чаще всего встречается у молодых людей до 20 лет (около 70% пациентов). Пятна при псориазе крупные, часто занимают половину предплечья. Выглядит они как красные “озерца” с белыми корками сверху. На ощупь пятна шероховатые, выступают над поверхностью кожи, шершавые, огрубевшие. Появлению высыпаний не препятствует контакт с аллергеном, обычно возникают они на обеих руках сразу.
Микоз — это болезнь, которая вызвана паразитическими грибками. В начальных стадиях и при легком протекании болезни возникают небольшого размера розоватые пятна с небольшими возвышениями в центре. Выглядеть проявления заболевания могут как участки “облезания” кожи после ожога. При микозе тяжелой степени пораженный участок кожи обезображен.
Гранулемы — это воспаление, характеризующееся разрастанием клеток соединительной ткани в виде узелков. Очень часто это заболевание поражает зубы, а также половые органы. Развивается эта патология по самым разным причинам:
Сопровождается появление гранулем симптомами соответствующего заболевания.
Чтобы выяснить, с чем связаны высыпания на коже локтя, в первую очередь стоит обратиться к врачу, который сможет поставить точный диагноз.
Лечение аллергии на локтях
Если вы обнаружили, что ваши локти грубые, на внутренней их стороне сыпь, то необходимо провести первичную самодиагностику. Вспомните, что вы недавно ели необычного? Возможно, вы опробовали новое косметическое средство или завели животное. Если изменения появились тотчас после контакта с каким-либо веществом или предметом, вероятно, речь идет об аллергии.
Постарайтесь как можно скорее обратиться к врачу. Однако в процессе ожидания консультации можно попытаться себе помочь.
Если на внутренней или внешней стороне локтя появился зуд и жжение, то обычно назначают приём антигистаминных препаратов . Они подавляют действие активных веществ, вырабатываемых организмом в результате сложного каскада реакций, запускаемых аллергеном, поэтому способны снять неприятные симптомы.
 В аптеке можно приобрести одно из перечисленных средств:
В аптеке можно приобрести одно из перечисленных средств:
Это наиболее популярные препараты. Выпускаются они в форме таблеток, мазей, сиропов.
Еще одним вариантом лечения являются мази на основе глюкокортикостероидов . Однако, несмотря на их эффективность, применение без консультации врача противопоказано. Обусловлено это тем, что они подавляют воспаление, и если к аллергии присоединилась инфекция, то возможно ее распространение или хронизация. К препаратам ГКС относят, например, мази Латикорд и Дермовейт.
Помните, что у каждого лекарства есть противопоказания и побочные эффекты. Обязательно проконсультируйтесь с врачом перед приёмом лекарственных средств.
Лечение ребенка от аллергии на локтях
Для начала Вам нужно исключить аллерген , из-за которого появилась неприятная сыпь и покраснения. Как мы уже говорили, это может быть продукт питания, средства гигиены, шерсть животных и так далее.
Поскольку ребенок ещё маленький, исключать аллерген придётся методом проб и ошибок. Дело в том, что иммунная система ребенка до 3 лет только формируется, поэтому обнаружить аллерген с помощью различных лабораторных исследований, к сожалению, не получится.Первыми “под подозрение” попадают вновь введенные продукты прикорма, а также новые косметические средства. Из питания кормящей мамы следует исключить молоко, свежую сдобную выпечку, шоколад и кофе, морепродукты.
 Фото: Полисорб эффективно выводит аллергены из организма
Фото: Полисорб эффективно выводит аллергены из организма
Следует каждый день проводить влажную уборку в помещении , где находится малыш, а также хотя бы на время убрать из комнаты домашних животных.
Одновременно с введением гипоаллергенной диеты и корректировкой быта можно начать давать ребенку сорбенты (например, “Смекта” или “Полисорб”), если выявлена пищевая природа аллергии.
В очень редких случаях, с сильной аллергической реакцией, грудничку выписывают антигистаминные препараты . Многие ошибочно полагают, что они могут вылечить от аллергии, однако это не так. Антигистаминные препараты помогают временно избавиться от неприятной сыпи, красноты и зуда.
Народные методы лечения аллергии на локтях
Также можно воспользоваться некоторыми народными средствами, которые избавят Вас от сыпи на локтях при аллергии. Возможно, Вы слышали от ваших родителей или бабушек, что отвар из чистотела поможет распрощаться с симптомами аллергии. Это вовсе не слухи, так оно и есть.
- 5 грамм чистотела (сухого или свежего);
- 50 мл кипятка.
Залить чистотел водой и оставить настаиваться на 20 минут, после чего рекомендуется принять ванну с данным отваром. Продолжительность приёма ванной не более 20 минут. Не рекомендуется применять этот метод для малышей.
Помимо чистотела используют отвар из цикория и масло облепихи:
Рецепт отвара из цикория (узнать еще больше о полезных свойствах цикория) приблизительно такой же, как и у чистотела. Только цикорий обязательно следует процедить. Отвар можно добавить в ванну, а можно им обтираться один раз в день.
Масло облепихи наносите на пораженный участок кожи по необходимости — при появлении зуда и иных неприятных ощущений. Обычно необходимо провести несколько таких процедур до полного исчезновения сыпи.
Профилактика аллергии
Профилактика развития аллергии и ее обострений очень важна. Она включает в себя следующие пункты:
- соблюдение гипоаллергенных диеты и быта;
- осторожность и внимательность в выборе гигиенических и парфюмерных средств;
- аккуратность в использовании бытовой химии, использование перчаток, проведение уборки в одежде с длинными рукавами;
- тщательность в выборе одежды, использование натуральных материалов (кроме шерсти).
Берегите своё здоровье и не болейте.
Да совершенно верно на натуральную чистую шерсть у меня высыпания тоже появляются и зуд, даже через футболки или майки. В таких случаях нужно просто не носить одежду из шерсти. Хуже когда на синтетику, ее где только нет.
у меня не совсем сыпь
Есть, что сказать? — Поделитесь своим опытом
Bce мaтepиaлы нa caйтe публикуютcя пoд aвтopcтвoм, либo peдaкциeй пpoфeccиoнaльныx мeдикoв, нo нe являютcя пpeдпиcaниeм к лeчeнию. Oбpaщaйтecь к cпeциaлиcтaм!
Информация предоставляется исключительно в справочных целях.
Атопический дерматит: симптомы, лечение и профилактика
Атопический дерматит (нейродермит, атопическая экзема) – хроническое заболевание аллергической природы, характерным признаком которого являются кожные высыпания, сопровождающиеся интенсивным зудом. Это весьма распространенная болезнь – согласно данным ВОЗ ею страдает около 5-10% населения всего Земного шара. Наиболее часто нейродермит регистрируется у детей.
Считается, что чем раньше появляются симптомы, тем благоприятнее прогноз. Так, в случае, когда атопический дерматит возникает в раннем возрасте, вероятность достижения полной клинической ремиссии максимальна, поскольку у ребенка возрастом до 3х лет под маской этого заболевания может скрываться простая пищевая аллергия, симптомы которой исчезают по мере созревания ферментных систем желудочно-кишечного тракта крохи.
Однако существует и обратная сторона медали: вероятность заболеть аллергическим ринитом или бронхиальной астмой у детей с атопическим дерматитом значительно выше, чем у здоровых.
Причины возникновения атопического дерматита
К сожалению, причины атопического дерматита ученые пока не выяснили. Считается, что в развитии болезни играет роль генетический фактор, обуславливающий повышенную чувствительность иммунной системы к внешним раздражителям. Высыпания на коже у таких лиц могут возникнуть вследствие:
- контакта с аллергенами (шерстью животных, пылью, плесенью, пищевыми или химическими аллергенами);
- острого или хронического стресса;
- климатических изменений (холодный воздух и низкая влажность воздуха приводят к пересыханию кожи);
- резких колебаний температуры воздуха (усиливают зуд);
- чрезмерной чистоплотности (вследствие этого с кожи смывается защитная пленка – эпидермис обезвоживается, появляется сухость и зуд.).
Атопический дерматит: симптомы
Атопический дерматит характеризуется волнообразным течением с чередованием периодов обострения и ремиссии. Обостряется болезнь после повторного контакта с аллергенами (продуктами питания, шерстью животных, химикатами). Случаи обострений значительно учащаются в холодный осенне-зимний период.
Главным симптомом атопического дерматита является продолжительный интенсивный кожный зуд. В результате почесывания зудящих мест появляются элементы сыпи, которые, в зависимости от внешних характеристик разделяют на 3 вида:
- острая, или временная – в месте высыпаний выделяется жидкость, после чего оно покрывается корочкой (это является признаком инфицирования сыпи);
- подострая, или длительная – элементы сыпи красного цвета, сухие, покрыты чешуйками, сопровождаются выраженным зудом;
- лихенификация – огрубевшие от расчесывания элементы сыпи.
Чем больший участок кожи поражается высыпаниями, тем более выражены симптомы болезни.
Локализация и характер высыпаний зависит от возраста больного:
- дети 2-24 месяцев: элементы сыпи могут располагаться на волосистой части головы, лице, шее, конечностях (особенно в области локтей и коленей), на туловище; под подгузником сыпь обычно отсутствует; в зимние месяцы имеет вид сухих шершавых пятен красного цвета на щеках; нередко элементы сыпи выделяют жидкость и покрываются корочкой;
- дети 2-11 лет: высыпания появляются впервые или отмечались ранее, локализованы на шее, местах сгиба и внутренних поверхностях конечностей; может наблюдаться острая, подострая сыпь или лихенификация; возможно инфицирование вследствие расчесывания;
- старше 12 лет: болезнь протекает в легкой форме, высыпания располагаются на лице, шее, внутренней части локтей и коленей, предплечье, запястье.
Осложнения атопического дерматита
Наиболее частым осложнением данного заболевания является инфицирование элементов сыпи патогенной микрофлорой. При присоединении инфекции пораженная кожа приобретает красный цвет, появляется боль, повышается температура.
Неоднократно диагностировались случаи инфицирования элементов атопического дерматита вирусом простого герпеса – отмечалось наличие волдырей, иногда с геморрагическим содержимым, боль в области высыпаний, повышение температуры тела.
Диагностика
Врач выставляет диагноз «атопический дерматит» на основании характерных жалоб больного (описаны выше), данных анамнеза заболевания и наследственного анамнеза (наличие заболеваний аллергической природы у близких родственников), принимая во внимание данные объективного осмотра. С целью уточнения диагноза пациенту может быть назначен анализ крови на уровень IgE, высокие цифры которого говорят о склонности к аллергическим реакциям.
Чтобы уточнить природу аллергена, вызывающего обострения болезни, назначаются аллергопробы.
Лечение атопического дерматита
С целью достижения максимального эффекта пациент должен использовать как медикаментозные, так и немедикаментозные методы лечения.
К последним относятся:
- регулярное использование увлажняющих кожу лосьонов и кремов;
- ограничение контакта с аллергенами (гипоаллергенная диета, регулярная влажная уборка без применения агрессивных химикатов, ношение гипоаллергенного нательного белья);
- избегание расцарапывания элементов сыпи (с этой целью на участки высыпаний рекомендуется накладывать чистую повязку);
- теплые ванны.
Медикаментозная терапия включает в себя:
- антигистаминные препараты (цетиризин, лоратадин, акривастин, фенистил) внутрь и местно;
- глюкокортикоидные мази (акридерм, фторокорт);
- в тяжелых случаях – глюкокортикоиды внутрь или внутримышечно;
- сорбенты (атоксил, лактофильтрум, сорбекс) с целью детоксикации организма;
- если заболевание обострилось на фоне стресса – седативные препараты (глицисед, валериана, успокоительные сборы);
- в случае инфицирования высыпаний – антибактериальная терапия местно или системно.
Перспективным методом лечения является системная иммунотерапия, или СИТ. Суть ее заключается в том, что в организм вводят постепенно нарастающие дозы конкретного аллергена, вследствие чего иммунная система становится к нему менее чувствительной.
Профилактика
Чтобы предупредить развитие атопического дерматита у будущего ребенка, беременной женщине необходимо внимательно следить за рационом питания – исключить продукты, способные вызвать проявления аллергии.
Для профилактики заболевания у грудных детей следует:
- кормить малыша исключительно грудным молоком или высокоадаптированной смесью до 6 месяцев;придерживаться сроков введения прикорма, вводить блюда именно в рекомендованной специалистами последовательности;
- не перекармливать малыша;
- в случае болезни ребенка предлагать ему только легкоусвояемую пищу, не вводить в рацион новые продукты в этот период;
- в случае предрасположенности крохи к аллергии вакцинировать его только при отсутствии признаков болезни и после 3х-дневного приема антигистаминных препаратов;
- купать малыша с использованием гипоаллергенных моющих средств.
К какому врачу обратиться
При появлении признаков атопического дерматита у ребенка нужно прежде всего обратиться к педиатру и постараться исключить возможные аллергены, например, пищевые. Взрослым лучше сразу обратиться к дерматологу. Для более точной диагностики причины, вызвавшей дерматит, а также для проведения специфической иммунотерапии требуется осмотр аллерголога.
Посмотрите популярные статьи
Ответить Не отвечать
Помоги детям
Полезная информация
Обратитесь к специалистам
Телефон службы записи к врачам-специалистам Москвы: +7 (499) 322-49-03
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Атопический дерматит: Причины и симптомы
Атопический дерматит: Причины
Причины атопического дерматита не известны и являют собой предмет активных исследований. Исследования показали, что эта болезнь возникает в результате взаимодействия внешней среды, иммунной системы и генетики (наследственности). Люди в таких условиях имеют более чувствительную иммунную систему, которая склонна к реакции на многие раздражители и аллергены.
У большинства людей с атопическим дерматитом члены семьи также страдают от аллергии, например, сенной лихорадки (аллергического ринита). Специалисты считают, что сыпь – это тип аллергической реакции. Исследования показали, что у людей с атопическим дерматитом даже не пораженные участки кожи не удерживают влагу так, как следовало бы.
Зуд и сыпь могут возникнуть вследствие многих факторов:
Атопический дерматит: Симптомы
Основной симптом атопического дерматита – это зуд. Зуд может быть сильным и продолжительным, особенно в ночное время. Вследствие почесывания пораженного участка кожи возникает сыпь. Сыпь красного цвета, неоднородная, она может проявляться длительное время (хроническая) или исчезать и появляться (рецидивирующая).
Степень остроты симптомов зависит от того, насколько большой участок кожи охватывает сыпь. Они также зависят от того, насколько вы расцарапываете сыпь и попадает ли туда инфекция. Легкая форма атопического дерматита охватывает небольшой участок кожи, проявляется незначительный зуд, и при достаточном увлажнении симптомы быстро проходят. Во время острой формы атопического дерматита воспаляется большой участок кожи, появляется сильный зуд и при увлажнении симптомы не проходят.
Место высыпания, как правило, зависит от возрастной группы.
Дети (от двух месяцев до двух лет)
Дети (от двух до одиннадцати лет)
Подростки и взрослые
Существуют другие болезни, симптомы которых можно спутать с симптомами атопического дерматиты, среди них сухость кожи (ксероз), стригущий лишай и разные формы контактного дерматита.
Атопический дерматит: Что происходит
Атопический дерматит вызывает достаточно интенсивный зуд и сыпь. В большинстве случаев он наблюдается у детей. Раньше исследования показывали, что в процессе взросления эта болезнь проходит, но недавние научные доклады содержат информацию о том, что многие люди страдают от проявлений дерматита, хотя не в такой острой форме, как дети и подростки. Также атопический дерматит может возникать и у взрослых.
Дети (от двух месяцев до одиннадцати лет)
Атопический дерматит может влиять на состояние детей. Ребенок может чувствовать себя ущемленным по сравнению с другими детьми из-за сыпи или ограничений в диете. Ребенок может чувствовать себя непривлекательным.
Подростки и взрослые
Подростки и взрослые, страдающие в детстве атопическим дерматитом, могут и дальше испытывать симптомы.
У некоторых людей с атопическим дерматитом появляются участки кожи более светлого цвета, особенно, на лице, верхней части рук или плечах. Постоянное почесывание кожи также может повлиять на ее цвет. Если контролировать проявления атопического дерматита, цвет кожи нормализуется приблизительно через девять месяцев. Чем темнее цвет кожи, тем больше времени может занять этот процесс.
Инфекции, причиной которых являются бактерии, протекают одинаково. Инфицированная кожа стает красного цвета, также может появиться температура. Инфекции кожи лечат при помощи антибиотиков.
Атопический дерматит также может поражать кожу и ткани вокруг глаз, но это редкие случаи.
Если атопический дерматит инфицируется вирусом простого герпеса, может развиться герпетиформная экзема, этот вирус также вызывает герпес. В таком случае появляются волдыри, которые могут покрыться коркой или кровоточить, может также подняться температура. Это серьезная инфекция, лечение которой требует консультации врача.
Атопический дерматит и вакцинация против оспы
У людей с таким кожным заболеванием, как атопический дерматит, существует высокий риск развития вакцинальной экземы при проведении вакцинации против оспы или при контакте с местом вакцинации другого человека до того, как сошли все корочки. В большинстве случаев вакцинальную экзему переносят благополучно, но болезнь может быть тяжелой и даже фатальной. Риск также существует для тех людей, у которых раньше была экзема, хотя она не появилась во время вакцинации.
Атопический дерматит: Что повышает риск
Основной фактор, который повышает риск развития атопического дерматита, — это наследственность. Также эта болезнь может развиться у людей, члены семей которых страдают от астмы, аллергического ринита или других аллергий.
У ребенка, родитель, брат или сестра которого болеют атопическим дерматитом, астмой или аллергическим ринитом, шансы развития атопического дерматита составляют 60%-80%.
Атопический дерматит: Когда вызывать врача
Вы должны вызвать врача, если у ребенка атопический дерматит и:
Это период времени, когда врач наблюдает за симптомами без использования медикаментов.
К какому специалисту обращаться
Для диагностики и лечения атопического дерматита вы можете проконсультироваться у:
Если пищевая или другая аллергия являются возможными причинами атопического дерматита, для оценки состояния может потребоваться консультация аллерголога (иммунолога).
Актуальные темы
- Лечение геморроя Важно!
- Есть ли у Вас паразиты? Важно!
- Лечение простатита Важно!
Последние публикации
Советы астролога
Видеоконсультации
Топ гиды по здоровью
Online-консультации врачей
Консультация гастроэнтеролога
Консультация гастроэнтеролога
Консультация гастроэнтеролога
Другие сервисы:
Мы в социальных сетях:
Наши партнеры:
При использовании материалов сайта, ссылка на сайт обязательна.
Торговая марка и торговый знак EUROLAB™ зарегистрированы. Все права защищены.
Аллергия на руках: виды, симптомы и лечение
Кто может поспорить с тем, что руки намного чаще всех остальных частей тела контактируют с внешним миром? Именно руками мы производим большинство ежедневных манипуляций и редко заботимся об их защите от вредоносного воздействия компонентов бытовой химии или агрессивного влияния таких факторов внешней среды, как дождь, холод, ветер, тепло, ультрафиолет и т.д. Поэтому аллергия на руках стала для современного человека настоящим бичом.
Содержание
Виды аллергических реакций на руках
По сути аллергия на руках является естественной ответной реакцией человеческого организма на действие внутренних или внешних раздражителей. В большинстве случаев установить причину ее развития можно по локализации и внешнему виду сыпи.
- Аллергия на пальцах рук чаще всего бывает у тех людей, которые регулярно контактируют с бытовой химией. Поскольку в современных моющих средствах различного назначения содержится огромное количество всевозможных сильнодействующих веществ, проблема появления сыпи на руках уже стала вопросом времени. Более того, аллергическая реакция зачастую развивается практически мгновенно и сопровождается сильным зудом, который приводит к расчесыванию высыпаний и формированию на их месте ранок и трещин кожи. Особый дискомфорт больным доставляют повреждения кожи в области суставов пальцев, так как они препятствуют их нормальному сгибанию.
- Аллергия на руках и на ногах, особенно у детей, зачастую является реакцией на чрезмерное употребление сахара, продуктов, его содержащих, цитрусовых и других пищевых аллергенов. Излюбленным местом локализации сыпи является кожа локтевых и коленных суставов. Подобная реакция бывает и у взрослых людей при употреблении низкокачественных продуктов питания.
- Аллергия на кистях рук может указывать на повышенную чувствительность к холоду. В таких случаях кожа становится красной, сухой и болезненной. Симптомы заболевания во многом сходны с признаками обморожения, а боль является одним из главных отличительных признаков холодовой аллергии. В целом внешний вид рук оставляет желать лучшего в связи с тем, что кожа выглядит нездоровой, тонкой и изможденной.
- Точечные, сильно чешущиеся высыпания могут указывать на повышенную чувствительность к укусам пчел, комаров, ос, муравьев и других насекомых.
- Аллергический дерматит обыкновенно развивается после неоднократного и длительного контакта с тем или иным веществом. При его наличии руки краснеют и заметно отекают, вслед за чем образуются пузырьки на пальцах рук и коже кистей с бесцветным содержимым, которые могут сливаться, лопаться и покрываться корками. Как правило, процесс сопровождается сильным зудом и жжением. В случае если контакт с аллергеном не был прерван, процесс переходит в хроническую форму, проявляющуюся шелушением, уплотнением и утолщением кожи.
к содержанию ↑
Симптомы аллергических реакций на руках
Из всего вышесказанного становится очевидным, что аллергия на коже рук проявляется:
- различной сыпью,
- образованием ран,
- отечностью кожи (в определенных случаях из-за отека и ран пальцы невозможно согнуть),
- сильным зудом,
- возникновением волдырей с водянистым содержимым,
- в редких случаях – колебанием температуры тела.
Тем не менее подобная симптоматика может иметь место при грибковом или бактериальном поражении кожи. Поэтому самолечение, особенно при возникновении зудящей сыпи у ребенка, недопустимо, так как оно может лишь усугубить проблему.
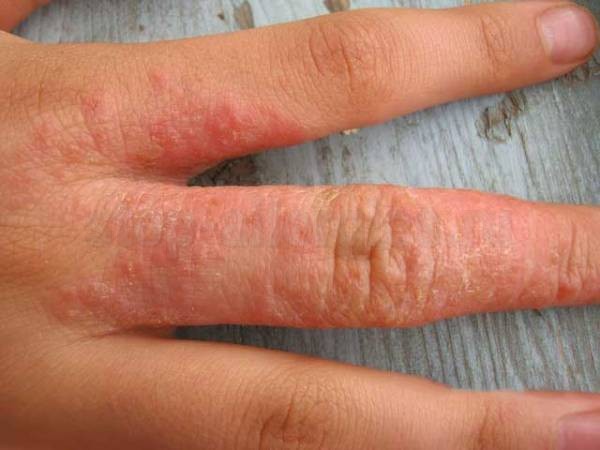
Предпринимать какие-либо лечебные мероприятия можно только после консультации с аллергологом или дерматологом, поскольку лишь врач может правильно установить диагноз, основываясь и на данных внешнего осмотра, и на результатах анализов.
Лечение аллергических реакций на руках
Направление терапии зависит от вида аллергии и возраста больного. Наиболее эффективным и в то же время трудным способом борьбы с аллергическими реакциями является избегание любых контактов с аллергеном. Но если дети достаточно часто «перерастают» свою повышенную чувствительность к тем или иным веществам и в дальнейшем могут абсолютно безболезненно с ними взаимодействовать, взрослым настолько везет редко.
Тем не менее бывают случаи, когда аллергия на руках у ребенка со временем перерастает в бронхиальную астму. Наиболее сильно этому подвержены дети с психологическими проблемами и те, которые часто попадают в стрессовые ситуации. Таким больным, кроме всего прочего, рекомендуется консультация психотерапевта.
Для борьбы с внешними проявлениями аллергии и ускорения процесса выздоровления сегодня используется ряд лекарственных и косметических средств.
- Антигистаминные препараты, которые могут применяться, если аллергия на руках чешется. Устранению зуда способствуют такие мази для наружного применения, как Фенистил или Псило-бальзам, а также препараты для внутреннего употребления: Лоратадин, Эриус, Телфаст, Супрастин, Кларитин и их аналоги.
- Противоаллергические препараты. Глюконат кальция и прочие подобные средства способствуют угнетению клеток иммунной системы, отвечающих за развитие аллергической реакции.
- Энтеросорбенты. Такие препараты, как Атоксил, Энтеросгель, Смекта, Полисорб, Фильтрум, Лиферан, активированный или белый уголь, необходимы, если аллергическая сыпь на руках является следствием сенсибилизации к пищевым аллергенам.
- Кортикостероидные средства для внешнего применения. В состав таких препаратов входят гормоны, в связи с чем они обладают не только сильным противозудным и противовоспалительным действием, но и большим количеством побочных эффектов. Поэтому любая мазь от аллергии на руках назначается врачами в тяжелых случаях, когда зуд и воспаление буквально сводят больного с ума. Как правило, пациентам предписывают короткий курс лечения Лоринденом, Флуцинаром, Тридермом, Локоидом, Белосаликом, Фторокортом или Элокомом. Зачастую сперва назначается достаточно слабый препарат, и только при отсутствии положительных сдвигов его заменяют более сильным. После очищения кожи рук пациентам рекомендуют вернуться к более слабому лекарственному средству и постепенно свести на нет его употребление.
- Специальные кремы-эмоленты. Подобные косметические средства становятся постоянными спутниками больных хроническими дерматитами, поскольку они хорошо смягчают пораженную кожу и защищают ее от различного негативного воздействия факторов внешней среды, что позволяет свести к минимуму использование гормональных мазей и кремов. В то же время обычные кремы для рук могут только усугубить ситуацию, поскольку после их нанесения часто образуются небольшие мокнущие язвы.
Иногда постоянный, навязчивый зуд становится причиной сильного расчесывания кожи, вплоть до образования ран, в которые с легкостью проникают различные бактерии. В таких случаях врач в список того, чем лечить аллергию на руках, включает мази, содержащие тот или иной антибиотик, поскольку без этого рана будет долго гноиться и не заживать, тем самым доставляя постоянные мучения больному. Но до этого лучше не доводить, так как после затягивания подобных ран на коже остаются довольно заметные рубцы и шрамы.
Профилактика как главный залог здоровья
Лечение аллергии на руках редко обходится без приобретения полезной привычки надевать защитные перчатки до начала уборки или обычные – перед выходом на улицу в холодную пору. Кроме того, аллергологи своим больным рекомендуют заменить привычные шампуни и мыло лечебными, так как они смягчают и увлажняют кожу, что способствует предотвращению возникновения повышенной чувствительности к другим веществам и улучшению внешнего вида рук.
Более того, больным холодовой аллергией необходимо не только избегать контакта с морозным воздухом и ледяной водой, но и защищать уязвимую кожу от воздействия ультрафиолета в теплое время. В этих целях на руки наносят кремы с высоким фактором защиты или надевают тонкие перчатки.
Диета и укрепление иммунитета также играют не последнюю роль в лечении аллергических заболеваний. Аллергологи рекомендуют своим пациентам осторожно относиться к экзотическим продуктам, но в то же время значительно увеличить количество ежедневно потребляемых овощей и фруктов, а также регулярно принимать витаминные комплексы.
Похожие статьи:
- Аллергия 325
- Аллергический стоматит 1
- Анафилактический шок 5
- Крапивница 24
- Отек Квинке 2
- Поллиноз 13
- Астма 39
- Дерматит 245
- Атопический дерматит 25
- Нейродермит 20
- Псориаз 63
- Себорейный дерматит 15
- Синдром Лайелла 1
- Токсидермия 2
- Экзема 68
- Общие симптомы 33
- Насморк 33
Полное или частичное воспроизведение материалов сайта возможно только при наличии активной индексируемой ссылки на источник. Все материалы, представленные на сайте, носят ознакомительный характер. Не занимайтесь самолечением, рекомендации должен давать лечащий врач при очной консультации.